7. Smitteverntiltak
Sist endret
Kapitlet tar for seg smitteoppsporing og smitteverntiltak, inkludert BCG-vaksinasjon.
7.1 Smitteoppsporing
Bakgrunn for retningslinjene
For land som nærmer seg eliminering av tuberkulose, er smitteoppsporing et svært viktig verktøy. Tuberkulose er en sjelden sykdom i Norge, og antall tilfeller er gått betydelig ned siden 2013. I mange kommuner har helsetjenesten derfor liten erfaring med smitteoppsporing. Dette kapittelet er en veiledning til dem som skal gjennomføre kartlegging av pasient og miljø, gjøre individuelle risikovurderinger, samt planlegge og gjennomføre smitteoppsporingen. Formålet er å standardisere og forbedre smitteoppsporingene, slik at omfanget blir optimalt; ikke for lite og ikke for stort. For mer detaljert beskrivelse av rent faglige forhold, se øvrige relevante kapitler.
En europeisk arbeidsgruppe publiserte høsten 2010 nye retningslinjer for smitteoppsporing i land med lav og mellomhøy forekomst av tuberkulose (Erkens, 2010). Retningslinjene er basert på faglig konsensus og tilgjengelig oppsummert kunnskap, og peker også på områder hvor det er behov for mer forskning. Retningslinjene er et godt grunnlag for å utforme nye anbefalinger for smitteoppsporing. I Norge og i andre land med lav forekomst av tuberkulose bør målet være å eliminere tuberkulose. Smitteoppsporing og screening av risikogrupper er viktige verktøy for å nå målet. Ved aktivt å lete etter og behandle smittede og syke sikres tidlig diagnose, adekvat behandling og redusert smittespredning. Dette reduserer sykelighet og dødelighet. Ved å finne smittede kontakter og tilby forebyggende behandling til dem som kan ha nytte av det, kan vi forhindre fremtidig sykdom.
I kapittelet har vi i liten grad brukt egne referanser, men basert oss på de europeiske anbefalingene (Erkens, 2010). Figurer og tabeller er tilpasset norske forhold med tillatelse fra forfatterne. Kapittelet har vært utarbeidet av FHI i samarbeid med det norske kliniske fagmiljøet, og også med enkelte i det europeiske tuberkulosenettverket som har forfattet de nye europeiske retningslinjene.
Smitteoppsporing - en strukturert prosess
- Indekspasientens smittsomhet
- Intensitet og varighet av eksponering
- Individuell sårbarhet hos kontaktene
Smitteoppsporing er en prosess. Dette kapittelet gir helsetjenesten veiledning og råd i planlegging, gjennomføring og evaluering av en smitteoppsporing.
Definisjoner
- Meldepliktig tuberkulose: Kan skyldes alle mikrober i M. tuberculosis-komplekset; slik som M. tuberculosis, M. afrikanum eller M. bovis, med unntak av M. bovis-BCG. I Norge er M. tuberculosis nesten enerådende.
- TST: Tuberculin skin test /tuberkulinprøve (Mantoux).
- IGRA: Interferon-gamma release assay (QuantiFERON-TB Gold Plus®, T-SPOT TB®). Blodtest for påvisning av infeksjon med M. tuberkulosis-komplekset, kan være positiv både ved latent infeksjon og aktiv tuberkulose.
- Indusert sputum: Fremprovosert ekspektorat hos pasienter som ikke produserer ekspektorat spontant.
- Direkte mikroskopi positiv: Funn av syrefaste staver ved mikroskopisk undersøkelse av ekspektorat/indusert sputum/ventrikkel-aspirat (barn).
- Dyrkningspositiv lungetuberkulose: Påvisning av M. tuberculosis-komplekset ved dyrkning av ekspektorat/indusert sputum/ventrikkel-aspirat (barn), samt bronkialskyllevæske (BAL).
- PCR: Polymerase kjedereaksjon. Genteknologisk metode for påvisning av M. tuberculosis-komplekset.
- Indekspasient: Den første kjente syke i et utbrudd, årsak til smitteoppsporingen.
- Kontakt: Person som har hatt nær omgang med den syke i antatt smittsom periode.
- Kumulativ eksponeringstid: Sammenlagt tid en kontakt har vært i nær kontakt med indekspasienten i perioden han antas å ha vært smittsom.
- Smitteoppsporing: Kartlegging av indekspasientens miljø etterfulgt av leting etter smittede eller syke ved hjelp av anamnese/TST/IGRA/lungerøntgen.
- MDR-TB: Multiresistent tuberkulose. Resistens for rifampicin og isoniazid.
- NTM: Non-tuberkuløse mykobakterier.
Valg av metode ved tuberkuloseundersøkelse
Undersøkelse av kontakter kan bestå av følgende metoder:
- TST (Mantoux). TST måler immunologisk hukommelse fra tidligere eksponering for antigener fra mykobakterier inkludert M. tuberculosis-komplekset ved at en standardisert mengde antigener injiseres intrakutant. TST er en sensitiv metode, ulempen er at tidligere BCG-vaksine og NTM kan gi immunologisk respons og vanskeliggjør tolkningen av resultatet. Se nærmere omtale i kapittel 8: Diagnostikk av klinisk tuberkulose.
- IGRA måler utskillelse av interferon i en fullblodsprøve tilsatt antigener som er spesifikke for M. tuberculosis-komplekset. Metoden er mer spesifikk enn TST. IGRA kan derfor enten benyttes alene eller som en bekreftende test ved positiv TST i en ”totrinnsmodell”. QuantiFERON TB Gold Plus®(QFT) benyttes i rutineundersøkelser. T-SPOT TB® utføres ved FHI, og brukes i spesielle situasjoner (se nærmere omtale i kapittel 8.5). IGRA bør velges som første metode når det er indisert å utføre en første undersøkelse (”nullprøve”) innen 1–2 uker etter siste smitteeksponering. Ved negativ IGRA gjentas undersøkelsen 8–10 uker etter siste smitteeksponering. IGRA bør også velges som første metode ved undersøkelse av grupper som helsepersonell og andre grupper som i stor utstrekning er BCG-vaksinerte, og som ofte har fått utført gjentatte TST over tid.
- Lungerøntgen er aktuell for å utelukke aktiv sykdom, og ved positiv TST / IGRA. Se nærmere omtale i kapittel 8: Diagnostikk av klinisk tuberkulose .
- Mikrobiologisk diagnostikk av ekspektoratprøve/ventrikkelaspirat/BAL (dyrkning og direkte påvisning ved mikroskopi eller PCR) kan være aktuelt for å utelukke aktiv sykdom. Se kapittel 8: Diagnostikk av klinisk tuberkulose.
- Molekylærepidemiologiske undersøkelser («fingerprinting») gjøres på alle M. tuberkulosis-stammer påvist ved dyrkning. Resultatene foreligger først etter 1–2 måneder, og kan vise om syke i et miljø har samme bakteriestamme eller ikke. Mistenkte utbrudd eller mistenkt sammenheng kan bekreftes eller avkreftes.
Diagnose av smitte hos personer med nedsatt immunforsvar
Problemstillingen kan gjelde både ved screeningundersøkelser og ved smitteoppsporing. Utredning av smitte hos ikke immunkompetente personer vil oftest være et ansvar for spesialisthelsetjenesten, men kan skje i samarbeid med kommunehelsetjenesten hvor oppgaver og ansvar avklares i hver enkelt sak. Både TST og IGRA har vist varierende og til dels lav sensitivitet ved undersøkelse av smitte hos slike grupper. For å optimere sensitiviteten bør man vurdere å benytte begge metodene. T-SPOT TB bør vurderes for personer med nedsatt immunforsvar, se avsnitt om Individuell sårbarhet hos kontaktene lenger ned under kapittel 7.1.2.
Valg av metode baserer seg blant annet på vår kunnskap om metodenes sensitivitet og spesifisitet (se kapittel 8.1). Tabell 7.1 (hentet fra Erkens, 2010) illustrerer sensitiviteten ved TST (Mantoux test) i forskjellige pasientgrupper.
|
Pasientgruppe |
Anergi i %* |
|
Barn med dyrkningsbekreftet tuberkulose (inkludert barn med livstruende sykdom) |
14 |
|
Immunkompetente voksne med dyrkningsbekreftet tuberkulose |
2–5 |
|
Voksne med direkte mikroskopi positiv lungetuberkulose og hiv- infeksjon |
25 |
*Andel av pasienter med komplett anergi (0 mm reaksjon) ved TST
Grense for påvisning av tuberkulosebakterier ved undersøkelse
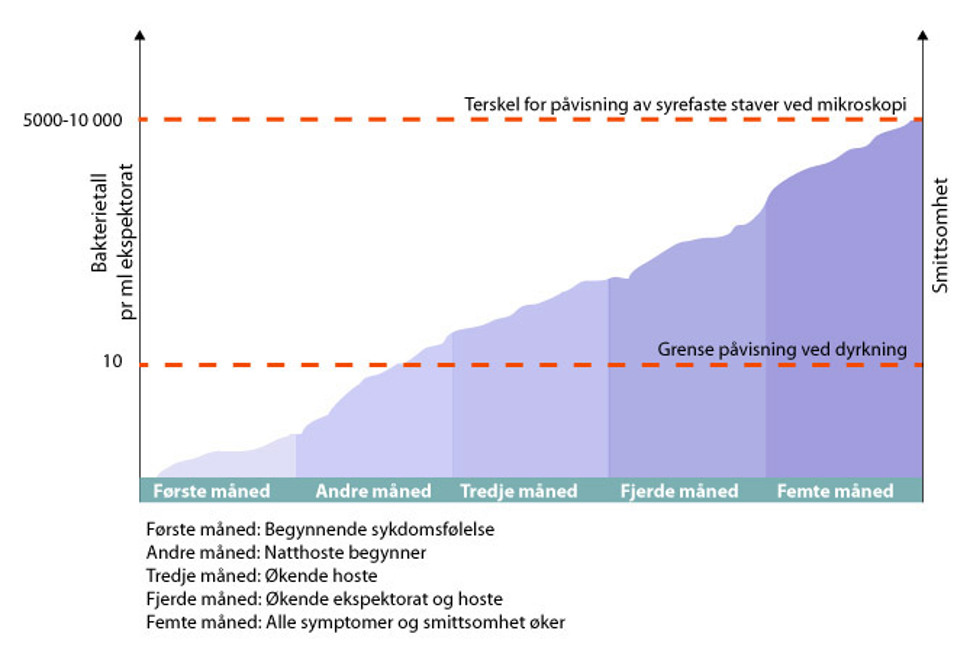
Figur 7.1 viser en skjematisk fremstilling av sykdomsutvikling over tid, og viser at symptomer, bakteriemengde og smittsomhet øker med tiden fra innsykning. Figuren illustrerer også når vi kan forvente at dyrkning og direkte mikroskopi kan vise positivt resultat. Hvor raskt utviklingen går fra «frisk» til «svært syk og smittsom» avhenger blant annet av bakteriens virulens, smittedose og individuelle forhold knyttet til pasientens immunforsvar. Tidslinjen og bakteriemengden i ekspektorat må leses som et eksempel, og ikke tolkes bokstavelig. Generelt vil sensitiviteten ved de ulike metodene for mikrobiologisk diagnostikk (PCR, dyrkning og mikroskopi) variere med kvalitet på utstyr, type biologisk materiale og erfaring hos utøver.
7.1.1 Lovgrunnlag og ansvarsfordeling
Plikt til å bidra ved smitteoppsporing følger av:
- Smittevernloven § 3-6 (behandlende lege)
- Smittevernloven § 5-1 (indekspasienten)
- Smittevernloven § 5-1, jf. Forskrift om tuberkulosekontroll § 3-1 punkt 3 (mulige smittede)
Smitteoppsporing ved tuberkulose er pliktig etter Smittevernloven § 3. Helsepersonell skal uten hinder av lovbestemt taushetsplikt gi informasjon til kommunelegen vedrørende en allmennfarlig smittsom sykdom hvis hensynet til smittevernet krever det. Spesialist som stiller diagnosen tuberkulose, skal sende nominativ melding om tuberkulose til MSIS, med kopi til kommunelegen og tuberkulosekoordinator.
Kommunelegen i indekspasientens bostedskommune er ansvarlig for at smitteoppsporing gjennomføres, og må samle alle resultatene etter gjennomført smitteoppsporing i andre kommuner, helseforetak, asylmottak og lignende. En oppsummering av funnene skal sendes MSIS på skjemaet Rapport (skjema) om smitteoppsporing og husundersøkelse ved tilfelle av tuberkulose (MSIS og tuberkuloseforskriften § 1.7 4. ledd, se merknadene).
Smitteoppsporing av kontakter bosatt i andre kommuner gjøres av kommunehelsetjenesten i kontaktens bostedskommune, eventuelt av helseforetaket hvis en ansatt har vært eksponert for smittsom pasient. Det er viktig å etablere gode rutiner for kommunikasjon mellom kommunelegen i pasientens bostedskommune og de øvrige som får delegert det praktiske arbeidet med undersøkelsene. Kommunen er pålagt å ha et tuberkulosekontrollprogram, inklusive rutiner for smitteoppsporing (jf. Forskrift om tuberkulosekontroll § 2-3).
De regionale helseforetakene er også pålagt å ha et tuberkulosekontrollprogram. Dette skal sikre ivaretakelsen av alle nødvendige rutiner for tiltak og tjenester som det regionale helseforetaket er ansvarlig for, herunder smitteoppsporing (Forskrift om tuberkulosekontroll § 2-4). Programmet bør definere hvilken rolle behandlende spesialist, smittevernlege, HMS-avdeling og tuberkulosekoordinator skal ha ved smitteoppsporing internt i sykehuset.
7.1.2 Viktige forhold ved smitteoppsporing

Illustrasjon 1: Flytskjema tuberkulose - for undersøkelse og smittesporing.
Indekspasientens smittsomhet
Det er bare pasienter med tuberkulose i luftveiene (lungeparenkymet, bronkiene, strupehodet) som kan smitte andre. En sjelden gang blir affeksjon av lungene først identifisert ved oppvekst av M.tuberculosis-komplekset i indusert sputum hos pasienter som i utgangspunktet utredes og evt. behandles for ekstrapulmonal tuberkulose. Tilstanden kategoriseres da som lungetuberkulose, og det skal utføres smitteoppsporing.
Vurdering av smittsomhet
- Direkte mikroskopi positiv: Pasienten regnes som smittsom, graden øker med antall bakterier sett ved mikroskopi av luftveisprøve.
- Direkte mikroskopi negativ: Usikkert funn, avvent dyrkningssvar. Hvis pasienten er dyrkningspositiv og direkte mikroskopi negativ er pasienten svært lite smittsom, men smitte kan forekomme, spesielt før effektiv behandling er iverksatt.
- BAL: Positiv dyrkning i BAL uten funn i annet luftveismateriale gir liten informasjon om grad av smittsomhet.
- Kaverner ved lungerøntgen tyder på høy smittsomhet. I kaverner er det høyt bakterietall, som kan spres med hoste og slim fra luftveiene.
- Symptomer: Hvis pasienten hoster mye og har stor produksjon av ekspektorat vil potensialet for å spre tuberkulosebakterien være større og smittsomheten derved potensielt høy.
- Diagnose basert på kliniske funn: Lungetuberkulosediagnose som stilles klinisk uten oppvekst i luftveismateriale. Flere studier har vist at slike pasienter er svært lite smittsomme, men smitte kan likevel forekomme.
- PCR: Positiv PCR skiller mellom M.tuberculosis-komplekset og andre mykobakterier.
- Virulensfaktorer: Tuberkulosebakterier kan ha ulik virulens (evne til å fremkalle sykdom), og det kan ha betydning for smittsomhet. Dette kan ikke måles, men viser seg ved funnene man gjør i smitteoppsporingen.
- MDR-TB: Pasienter MDR-TB er ikke mer smittsomme enn pasienter med sensitiv bakteriestamme, men konsekvensene av å bli syk etter smitte av MDR-TB er mer alvorlig. Smitteoppsporing og oppfølging av kontakter må derfor være ekstra omhyggelig.
Spesialisten skal gi informasjon til kommunehelsetjenesten om hvor smittsom pasienten er, og hvor lenge pasienten har vært smittsom. Det er vanlig å ta dette temaet opp på behandlingsplansmøte, og informasjonen bør dessuten fremgå av epikrise og MSIS meldingsskjema.
Hvilke pasienter skal det gjøres smitteoppsporing rundt?
Smitteoppsporing skal gjøres rundt alle tilfeller av meldepliktig lungetuberkulose for å finne kontakter som kan ha blitt smittet. Ved slik smitteoppsporing skal særlig sårbare kontakter (immunsupprimerte, barn under 5 år) og særlig smitteeksponerte undersøkes først. Det skal også gjøres en begrenset smitteoppsporing av husstandsmedlemmer til barn med tuberkulose uavhengig av infeksjonsfokus med tanke på å finne smittekilde. Ved ekstrapulmonal tuberkulose hos voksne skal undersøkelse av husstandsmedlemmer vurderes for å avdekke eventuelle assosierte tilfeller. Plikten til smitteoppsporing omfatter alle mikrober i M. tuberculosis komplekset; M. tuberculosis, M. afrikanum eller M. bovis, med unntak av M. bovis-BCG. I Norge er M. tuberculosis nesten enerådende.
Hvor lenge antas indekspasienten å ha vært smittsom?
Flere studier har vist at det sjelden påvises smitte lenger tilbake i tid enn tre måneder før pasienter med mikroskopi positiv lungetuberkulose diagnostiseres. For mikroskopi negative er tilsvarende periode én måned. Hvis det ikke foreligger mistanke om MDR-TB og pasienten er i klinisk bedring, regnes pasienten som smittefri 2 uker etter oppstart av adekvat behandling, se kapittel 7.2. Det er viktig å gjennomgå pasientens smittsomhet på behandlingsplanmøtet, eventuelt tidligere ved lengre innleggelser.
Smittsomhet ved ekstrapulmonal tuberkulose
Ekstrapulmonal tuberkulose kan være lokalisert til lymfeknuter, nyre / urinveier, skjelett, hjerne / hjernehinner, hud eller hjerte og er ikke smittsomt. Begrenset smitteoppsporing kan likevel være aktuelt ved ekstrapulmonal tuberkulose, men da først og fremst for å lete etter smittekilde eller assosierte tilfeller.
Ved disseminert (miliær) tuberkulose og tuberkuløs pleuritt bør det gjøres CT av lungene for å utelukke lungetuberkulose før smittsomheten vurderes. Ved ruptur av perihilære glandler til en bronkus kan det komme oppvekst av tuberkulosebakterier i luftsveismateriale selv om det ikke kan påvises forandringer i lungevevet. Tilstanden er smittsom, men i hvilken grad vil være avhengig av pasientens symptomer som hoste og ekspektoratdannelse.
Intensitet av eksponering
Det anbefales å vurdere forholdene knyttet til eksponering konkret ved å besøke stedet der smitteoverføring kan ha foregått, for eksempel arbeidsplass, skole og barnehage. Tuberkulose smitter ved dråpekjerner, og mengden bakterier i luften vil variere betydelig avhengig av ventilasjon, lys og avstand mellom pasient og kontakt. I romslige, godt ventilerte rom med sollys er smittefaren vesentlig mindre enn i små, dårlig ventilerte rom uten sollys. Antall luftskift per time, samt type luftsirkulasjon har betydning. Selv innen samme husstand vil smitteeksponeringen ha vært ulik for personer som ”deler seng” eller som bare ”deler bord”. Hvis en smittsom pasient deler bolig med andre bør disse inkluderes i smitteoppsporingen selv om indekspasienten ikke oppfatter dem som sine nærkontakter. Bruk av felles bad og kjøkken medfører at indekspasient og kontakter ”deler luft” over tid.
Smitte overføres i praksis ikke utendørs, ettersom vær og vind gjør at bakterietettheten i luften blir lav og UV-lys fra solen dreper tuberkulosebakterier effektivt. Personer som bare har hatt utendørs kontakt med en pasient behøver derfor ikke inkluderes i en smitteoppsporing med mindre kontakten har vært spesielt langvarig og nær.
Varighet av eksponering
En rekke studier har vist at risikoen for smitte øker med samlet eksponeringstid. Det er svært sjelden man finner smitte hos immunkompetente kontakter når samlet kontakttid har vært under 8 timer ved direkte mikroskopi positiv lungetuberkulose, og under 40 timer ved direkte mikroskopi negativ sykdom. For sårbare kontakter bør disse grensene vurderes og justeres. Ved risikosituasjoner som intubasjon, bronkoskopi, gjenopplivingsforsøk eller lignende er bakteriemengden i luften høy selv om eksponeringstiden er kortvarig, og involvert helsepersonell bør inkluderes i smitteoppsporingen hvis de ikke har brukt adekvat beskyttelsesutstyr. Er pasienten både mikroskopi negativ og har negativ dyrkning av luftveisprøver må spesialist og kommunelege avgjøre i hvilken grad smitteoppsporing skal finne sted, eller om undersøkelse av husstandsmedlemmer/nærmeste familie er tilstrekkelig (se også ekstrapulmonal tuberkulose).
Størrelse på først undersøkte gruppe
For å utføre en adekvat smitteoppsporing er det svært viktig at det er gjort direkte mikroskopi av luftveisprøver som en del av den mikrobiologiske diagnostikken. Erfaringsmessig utføres analysen ikke i tilstrekkelig omfang. Kliniker bør vurdere om det er behov for nye ekspektoratprøver for direkte mikroskopi dersom diagnosen først er stilt etter oppvekst i BAL.
Tuberkulosesykdom er i utgangspunktet ikke særlig smittsomt. For eksempel vil bare halvparten av små barn gjennomsnittlig bli smittet av en forelder med smittsom lungetuberkulose. Smittsomhet avgjøres av en rekke faktorer: Grad av symptomer (hoste og ekspektoratdannelse), forholdene på ”smittestedet”, kontaktens mottagelighet og virulensfaktorer hos bakterien. Det kan være vanskelig å gjøre en god vurdering av smittsomhet uten at den første gruppen som undersøkes er av en viss størrelse, for eksempel 10–12 personer. Funn av smitte blant de aller nærmeste indikerer høy smittsomhet, og bør føre til utvidelse av smitteoppsporingen. Dersom pasienten har svært få nære kontakter (husstandsmedlemmer og daglige kontakter) er det vanskelig å vurdere smittsomheten. Hvis antall nærkontakter er for få bør mer perifere kontakter inkluderes. Daglige kontakter som kollegaer, medelever og barn i samme barnehage vil ofte måtte inkluderes i en smitteoppsporing.
Enhver smitteoppsporing bør også avgrenses. Erfaringsmessig er det lite å hente på å undersøke flere enn 25–30 kontakter. De fleste smitteoppsporinger vil derfor omfatte 10–30 personer, med mindre man påviser smitte ved undersøkelsene eller særlige forhold tilsier noe annet. I så fall må undersøkelsene utvides på en systematisk måte.
For smitteoppsporing i spesielle miljøer, se 7.1.8.
Smitteoppsporingen bør gjennomføres i forhold til den reelle smittefaren, og ikke i forhold til omgivelsenes angst for smitte. Erfaringer i Norge, basert på tall fra MSIS / tuberkuloseregisteret, og fra en rekke studier i andre land er at smittede og syke nesten utelukkende finnes blant de som har oppholdt seg tett sammen med pasienten over lengre tid (husstand og nær omgangskrets). En norsk studie fra 2007 (Dahle, 2007) viste svært lite innenlands smitte i Norge.
Oppdaterte tall om funn ved smitteoppsporing i Norge finnes i FHIs Årsrapporter for tuberkulose. En artikkel i Tidsskrift for Den norske legeforening om et tuberkuloseutbrudd på Østlandet illustrerer den nære relasjonen mellom eksponeringstid og smitterisiko.
Individuell sårbarhet hos kontaktene
Personer med nedsatt immunforsvar på grunn av immunsvekkende sykdom, behandling eller alder regnes som sårbare kontakter. De har høyere risiko for å bli smittet av tuberkulose ved eksponering, og for å utvikle sykdom etter smitte. Barn under 5 år har et umodent immunforsvar, og regnes derfor som sårbare kontakter. Små barn, særlig barn under 2 år, har også større risiko for alvorlig utfall av sykdom. Høy alder gir generelt svekket immunforsvar. Sårbare kontakter skal alltid prioriteres sammen med hustandsmedlemmer ved smitteoppsporing.
Det er gjort en rekke studier som viser hvor mye risikoen for å bli syk etter smitte øker hos ulike grupper av sårbare kontakter (tabell 7.2).
|
Tilstand |
OR eller RR |
|
|
Immunsvikt |
|
50–110 |
|
|
Hiv-positiv og TST-positiv |
110–170 |
|
Aids |
20–74 |
|
|
Organtransplanterte med immunsupprimerende behandling |
1,5–17 |
|
|
Behandling med anti-TNF-alfa blokker |
4,9 |
|
|
Kortikosteroider > 15 mg prednisolon-ekvalent per dag i > 2–4 uker |
4–8 |
|
|
Kreftsykdommer |
|
16 |
|
|
Blodkreft (leukemier, lymfomer) |
2,5–6,3 |
|
Gastrektomerte |
|
2,5 |
|
Jejunoileal bypass |
|
27–63 |
|
Silikose |
|
30 |
|
Kronisk nyresvikt / hemodialyse |
|
10–25 |
|
Diabetes mellitus |
|
2–3,6 |
|
Daglig røyking |
|
2–3 |
|
Høyt alkoholforbruk |
|
3 |
|
Undervekt |
|
2,0–2,6 |
|
Alder < 5 år |
|
2–5 |
OR: Odds ratio fra retrospektive, nonkohort studier
RR: Relativ risiko fra prospektive kohort studier
Gravide
Det foreligger ikke studier som viser at gravide har økt risiko for å bli smittet eller utvikle sykdom etter smitte. Gravide ansees derfor ikke som en sårbar gruppe. Gravide kan derimot ha mindre kliniske symptomer på tuberkulose enn ikke-gravide, og således utgjøre en diagnostisk utfordring. Hvis røntgen er indisert i utredning av smitte hos en gravid bør undersøkelsen utføres uten hensyn til stadium i graviditeten. Strålebelastningen ved lungerøntgen er i dag ubetydelig (se MSIS rapport nr 11, 2008). Studier har ikke vist at anergi (manglende immunrespons ved TST/IGRA) er et problem hos gravide, og kan derfor benyttes og tolkes som hos voksne immunkompetente.
Små barn
Små barn er mer utsatt for å bli smittet etter eksposisjon, og for å utvikle alvorlig sykdom etter smitte. For de minste barna kan tuberkuløs meningitt opptre allerede 1–3 måneder etter smitte. Hvis indekspasienten er direkte mikroskopi positiv eller har andre funn og symptomer som tyder på lungetuberkulose, er det derfor anbefalt å starte forebyggende behandling straks uten å vente på prøvesvar fra de minste barna (se 6. Økt risiko for smitte og sykdom og flytskjema for tuberkuloseundersøkelse ved smitteoppsporing). Dersom indekspasientens diagnose først blir stilt ved dyrkning, har det ofte gått så lang tid at det ikke har noen hensikt å starte forebyggende behandling før resultat av undersøkelsene av barnet er kjent.
|
Alder ved primærinfeksjon |
Risiko for lunge- eller mediastinal lymfeknute-tuberkulose i prosent |
Risiko for meningitt eller disseminert tuberkulose i prosent |
|
<12 måneder |
30–40 |
10–20 |
|
12–24 måneder |
10–20 |
2–5 |
|
2–4 år |
5 |
0,5 |
|
5–10 år |
2 |
<0,5 |
|
>10 år |
10–20 |
<0,5 |
Undersøkelse av tuberkulosesmitte hos barn kan være utfordrende, særlig hos de minste barna. Hverken TST eller IGRA har god nok sensitivitet til å kunne utelukke smitte. Hos barn under 6 måneder har en studie vist at 14% av barn med dyrkningsbekreftet tuberkulose har falsk negativ TST (Erkens, 2010). I tillegg kan akutt eller gjennomgått infeksjon og visse vaksiner (MMR) siste 6 uker før TST føre til falsk negativ reaksjon. Det er også teknisk utfordrende å sette og lese av TST på barn. Det er derfor anbefalt å utføre både TST og QFT, samt at spesialisten kan vurdere å rekvirere T-SPOT TB.
7.1.3 Smitteoppsporing i praksis
Smitteoppsporingen kan beskrives som en kontinuerlig prosess og kan deles inn i fire deler (Figur 7.2). Det er behov for standardisering av smitteoppsporing, for å sikre god kvalitet og lik praksis fra kommune til kommune.
- Kartlegging av pasient og miljø (7.1.4)
Formål: Skaffe et totalbilde av indekspasient og kontakter - Plan for smitteoppsporing (7.1.5)
Formål: Prioritering av kontakter i tid - Gjennomføring av plan (smitteoppsporing, 7.1.6)
Formål: Finne smittede / syke - Evaluering (7.1.7)
Formål: Avslutte eller utvide smitteoppsporingen
I figuren under beskrives oppgaver som helsesykepleier/kommunelege bør utføre, samt hvilken dokumentasjon som bør utføres eller innhentes før en går videre i prosessen. Funn gjort i første runde avgjør om smitteoppsporingen skal utvides til nye grupper av kontakter.
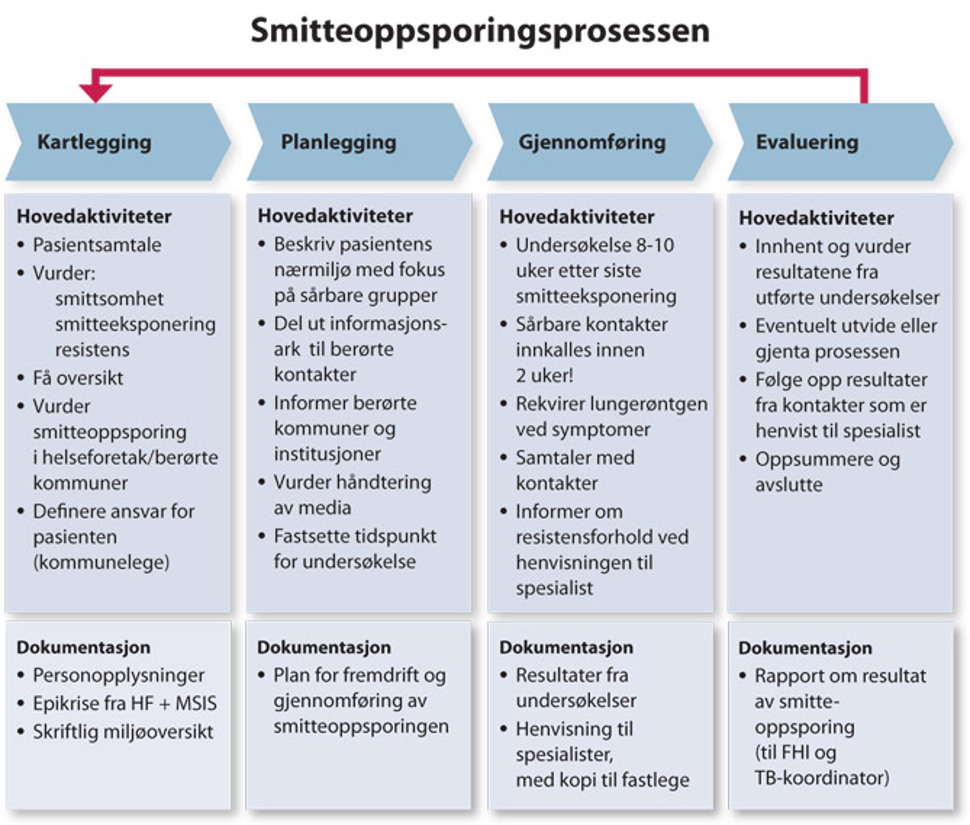
Figur 7.2 Smitteoppsporingsprosessen
Kommunen har plikt til å sette av nok tid og ressurser til kartlegging, planlegging, gjennomføring og evaluering av smitteoppsporinger. Det må finnes praktiske og effektive løsninger for møter, telefon- og videokonferanser kan være et alternativ. Samarbeidsavtaler mellom flere kommuner anbefales dersom ressursmangel er et problem.
7.1.4 Kartlegging av pasient og miljø
Kartleggingen gjøres for å få et totalbilde av pasient og kontakter. Dette for å avklare hvor smittsom pasienten er, om det foreligger resistensforhold, hvor eventuell smitte kan ha blitt overført og om det finnes sårbare kontakter i pasientens miljø. Kommunelege/helsesykepleier bør ved behov søke råd hos tuberkulosekoordinator, spesialist eller mikrobiolog for å vurdere pasientens antatte smittsomhet. Det er også viktig å innhente opplysninger om eventuell resistens slik at en kan formidle dette ved henvisning av kontakter til spesialist. Spesialisten vil sjelden ha tilgang til informasjon om indekspasienten.
Antatt smittsomhet avgjør omfanget av smitteoppsporingen
Hvem bør inkluderes i smitteoppsporingen?
- Direkte mikroskopi positiv lungetuberkulose:
- Kontakter med samlet smitteeksponering over 8 t (unntak sårbare kontakter).
- Dyrkningspositiv, mikroskopi negativ lungetuberkulose:
- Kontakter med samlet smitteeksponering over 40 t (lavere for sårbare kontakter).
Hvilken tidsperiode skal smitteoppspores?
- Direkte mikroskopi positiv lungetuberkulose:
- Fra pasienten begynte å hoste, i første omgang maksimum 3 måneder før diagnosen ble stilt.
- Dyrkningspositiv, mikroskopi negativ lungetuberkulose
- I første omgang 1 måned før diagnosen ble stilt.
Kontakttype og varighet avgjør hvilke kontakter som inkluderes
|
Grad av smitteeksponering |
Grad av nærhet mellom kontakt og pasient hvis eksponering bare har funnet sted utendørs. Konsentrasjon av tuberkulosebakterier i den delte luften innendørs, vurdert sammen med grad av hoste og bakteriemengden påvist i luftveisprøver ved direkte mikroskopi Forhold knyttet til”delt luft”: volum, luftsirkulasjon, lysforhold og ventilasjon ved eksponering innendørs |
|
Varighet av smitteeksponering |
Samlet (kumulativ) tid med mulig eksponering i den perioden pasienten antas å ha vært smittsom |
Prioritering av kontaktene
Ved smitteoppsporing skal nærmeste husstandsmedlemmer, sårbare kontakter og kontakter med symptomer undersøkes først. Undersøkelsene skal omfatte klinikk (utelukke sykdom), TST og / eller IGRA og lungerøntgen. Resultatene fra undersøkelsene i den første gruppen må vurderes før en avgjør om smitteoppsporingen skal utvides.
I noen tilfeller gjøres smitteoppsporing for å finne smittekilden. Dette er særlig aktuelt hos barn med ekstrapulmonal tuberkulose. Leting etter smittekilde kan også være aktuelt hvis man finner uventet mange med latent tuberkulose i et miljø. Ved non-tuberkuløse mykobakterier gjøres det ikke smitteoppsporing.
Samtale med indekspasienten
For mange er det en stor påkjenning å få diagnosen tuberkulose. Det er knyttet mye stigma til sykdommen. Arbeidet med å kartlegge kontaktene kan være tidkrevende. I blant er pasienter tilbakeholdne med å oppgi navn på nærkontakter.
Det er viktig å informere pasienten om retten til å være anonym i relasjon til andre kontakter som identifiseres under smitteoppsporingen. Smittsomhet kan være et sensitivt tema. Helsepersonell bør derfor utvise varsomhet. Mange pasienter trenger tid for å bygge opp et tillitsforhold. Det kan være en utfordring for kommunen å ivareta anonymitet for indekspasienten i samtaler med kontaktene og ved henvisning av disse til spesialist. For mange vil det erfaringsmessig fungere bedre å være åpen om sykdommen, ikke minst for å unngå sladder. I mange tilfeller vil det være åpenbart for alle på en arbeidsplass eller en skole hvem som er syk. Bruk tid på denne diskusjonen med pasienten.
Under er det foreslått en sjekkliste til bruk ved samtale med indekspasienten for å få oversikt over kontaktene og type samvær. Samtalen kan foregå på behandlingsplanmøtet. Hvis pasienten er innlagt i sykehus lengre enn to uker bør helsesykepleier/kommunelege starte kartleggingen med pasienten før behandlingsplanmøtet. Koordinator kan eventuelt bistå kommunehelsetjenesten med kartleggingen. Etter utskrivelse fra sykehus kan det være behov for flere samtaler.
Sjekkliste for samtale med indekspasienten:
- Få overblikk over familiesituasjonen og sosialt nettverk
- Avklar ønske om anonymitet eller åpenhet om tuberkulosesykdom
- Hvem har indekspasienten vært mest sammen med?
- I hvilke situasjoner? (taleavstand)
- Sammenlagt (kumulativ) eksponeringstid for den enkelte kontakt?
- Intensitet av smitteeksponeringen
- Romstørrelse, ventilasjon og luftkvalitet (konsentrasjon av aerosoler i luft)
- Kjennskap til sårbarhet hos kontaktene (små barn, immunsvekkelse som hiv-infeksjon, bruk av TNF alfa-hemmere, transplanterte og lignende)
- Kjennskap til tuberkulosesymptomer / -sykdom hos kontaktene?
- Særlig utsatte undersøkelser utført uten adekvat beskyttelse? (bronkoskopi, tannbehandling, larynxprøve, sputum prøve)
- Gjennomført flyreise med varighet over 8 timer de siste 3 måneder før diagnose?
Innhent informasjon om alle typer kontakter, også de som ikke tenkes inkludert i første runde av smitteoppsporingen. Dette sparer tid om det i evalueringen viser seg å være behov for utvidelse av smitteoppsporingen.
Oversikt over kartlegging og funn ved smitteoppsporing
Det er utarbeidet et hjelpemiddel til å holde oversikt over indekspasient, kontakter, prioriteringer og resultater ved omfattende smitteoppsporinger: Mal for kontaktliste til bruk i kommunen ved smitteoppsporing. Filen egner seg ikke for utskrift, og må lagres på ”sikker sone” i kommunens datasystem. Funnene skal rapporteres til Folkehelseinstituttet på eget meldeskjema: Rapport om smitteoppsporing og husundersøkelse ved tilfelle av tuberkulose.
7.1.5 Plan for smitteoppsporing
Det bør utarbeides en skriftlig plan for smitteoppsporingen. Dette sikrer en systematisk tilnærming til smitteoppsporingen, og sikrer at en følger god faglig standard og anbefalt praksis. Det er utarbeidet en mal for brev som kan sendes til berørte kommuner/institusjoner med beskjed om hvilke kontakter som skal undersøkes som ledd i smitteoppsporingen.
Under overskriften Smitteoppsporing under Verktøy for helsepersonell på FHIs tuberkulosesider finnes en oversikt over tilgjengelige skjemaer, maler etc. på tuberkulosesidene. Noe av informasjonsmateriellet er tilgjengelig på flere språk.
Samarbeid og informasjonsflyt er viktig. Det anbefales regelmessig kontakt mellom helsesykepleier og kommunelege for planlegging, løpende evaluering og oppsummering. Lag referater fra møtene.
Inndeling av kontaktene etter prioritering
Hvem skal prioriteres? Planen må angi hvem som skal undersøkes i første runde av smitteoppsporingen, når og hvor det skal skje, samt hvem som skal utføre undersøkelsene. Tabell 7.5 beskriver hvordan kontaktene skal prioriteres, og når de eventuelt bør innkalles til undersøkelse. Tabellen bør brukes sammen med flytskjema for smitteoppsporing og figur 7.1 for å få oversikt over smitteoppsporingen.
|
HØY PRIORITET |
|||
|
Beskrivelse av kontaktene: de nærmeste og sårbare |
Hvem prioriteres? |
Tidspunkt for undersøkelse |
|
|
1-2 uker etter diagnose |
8-10 uker etter siste smitteeksponering |
||
|
De som bor i samme bolig og/eller som ”deler luft” på daglig basis |
Sårbare nærkontakter (små barn, immunsvekkede)* Kontakter med symptomer |
IGRA og lungerøntgen* |
TST/IGRA og lungerøntgen* |
|
Helsepersonell som har utført bronkoskopi/kortvarig håndtering av luftveier uten adekvat beskyttelsesutstyr Venner/familie/kollegaer med samlet eksponeringstid over 8t/40t Andre nære kontakter med langvarig kontakt, for eksempel daglige venner eller kontakter på jobb/skole Sårbare kontakter, også med eksponeringstid < 8t/40t |
Andre nærkontakter* Sårbare hverdagskontakter |
Evt kun samtale** |
Evt kun samtale** |
|
MIDDELS PRIORITET |
|||
|
Beskrivelse av kontaktene: de nærmeste og sårbare |
Hvem prioriteres? |
Tidspunkt for undersøkelse |
|
|
1-2 uker etter diagnose |
8-10 uker etter siste smitteeksponering |
||
|
Hvis få høyprioriterte kontakter, vurder å inkludere flere middels prioriterte |
Sårbare, mer perifere kontakter* |
Ingen tiltak, men ved påvist smitte blant høyprioriterte, gå straks videre** |
TST/IGRA * |
|
Personer som har tilbrakt <8t/40t med indekspasienten (jevnlig besøkende, omgangsvenner, slekt, klassekamerater, kollegaer) Sårbare kontakter med tilfeldig og kortvarig kontakt (samme skole/arbeidsplass), men som har større risiko for å utvikle sykdom etter smitte (små barn, hiv- positive) |
Andre middels prioriterte kontakter* |
Ingen tiltak |
Ingen tiltak, men ved påvist smitte blant høyt/middels prioriterte, gå straks videre |
|
LAV PRIORITET |
|||
|
Beskrivelse av kontaktene |
Hvem prioriteres? |
Tidspunkt for undersøkelse |
|
|
1-2 uker etter diagnose |
8-10 uker etter siste smitteeksponering |
||
|
Perifere kontakter |
Alle lavprioriterte kontakter* |
Ingen tiltak |
Ingen tiltak, men ved påvist smitte blant middels prioriterte, utvid undersøkelsene og inkluder denne gruppen** |
* Se flytskjema for tuberkuloseundersøkelse: Smitteoppsporing for anbefalt undersøkelse for den enkelte kontakt.
** Hvis indekspasienten er direkte mikroskopi positiv eller har hostet over 3 måneder bør de aller nærmeste (ektefelle / barn) ta IGRA 1–2 uker etter diagnose eller snarest mulig.
***Påvist smitte defineres som funn av personer med enten latent sykdom (positiv TST/IGRA) eller aktiv sykdom. Slike funn tyder på at smitteoverføring har funnet sted og smitteoppsporingen bør utvides.
Tidspunkt for undersøkelse
Hvis indekspasienten antas å være smittsom bør det i løpet av få dager skaffes oversikt over miljøet, med fokus på sårbare kontakter (særlig små barn og immunsvekkede) og personer med symptomer (hoste, vekttap). Disse bør undersøkes raskt for å utelukke sykdom, og eventuelt tilbys forebyggende behandling, jf kapittel 10. Andre høyt prioriterte kontakter bør informeres, og tilbys undersøkelse 8–10 uker etter siste smitteeksponering. Noen kontakter vil ha behov for en samtale mens de venter på tuberkuloseundersøkelsen.
Det tar median 4–6 uker fra en person utsettes for tuberkulosesmitte til kroppens immunapparat har utviklet reaksjon på tuberkulosebakterien. Denne immunologiske reaksjonen måler vi med TST og/eller IGRA. Undersøkelse kort tid etter smitte vil derfor ikke gi funn, og kan kun brukes for å dokumentere at den enkelte ikke har vært smittet tidligere. Friske, immunkompetente kontakter undersøkes normalt 8–10 uker etter siste mulige eksponering. I praksis gjøres undersøkelsene 8–10 uker etter at indekspasienten ble innlagt og isolert, alternativt etter siste møte mellom pasienten og den enkelte kontakt. Sårbare personer, personer med symptomer og små barn bør testes umiddelbart, helst innen et par uker fra diagnosen er kjent eller mistenkt.
Hvis indekspasienten er direkte mikroskopi positiv eller har hostet i mer enn 3 måneder bør de aller nærmeste (ektefelle / barn) undersøkes med IGRA innen 1–2 uker, eller snarest mulig. Negative funn ved første undersøkelse kontrolleres etter 8–10 uker. De aller nærmeste vil ofte ha vært eksponert over lengre tid og kroppens immunapparat kan ha utviklet en reaksjon allerede. Funn hos de nærmeste kan gi viktig informasjon om indekspasientens smittsomhet, og bør føre til utvidelse av smitteoppsporingen. I noen tilfeller hvor indekspasienten antas å ha vært svært smittsom i lang tid, bør også andre høyt prioriterte kontakter undersøkes relativt raskt. Et eksempel kan være langvarig hoste og kaverner.
Informasjon til kontakter
Det er viktig at adekvat informasjon gis de nærmeste kontaktene når tuberkulose diagnostiseres for å forebygge smittefrykt samt sikre oppfølging av de som trenger det. En utfordring kan være at indekspasienten ikke kjenner til sårbarhet hos kontaktene.
Det er utarbeidet et informasjonsskriv for å informere kontakter om at de kan ha vært utsatt for tuberkulosesmitte. Informasjonsskrivet finnes tilgjengelig på en rekke språk, og kan legges ved selve innkallingen. I skrivet anmodes sårbare kontakter og personer med symptomer om å kontakte helsesykepleier/kommunelege raskt for vurdering. Sett inn kommunens kontaktinformasjon i dette, og del ut til alle kjente kontakter.
Det kan være hensiktsmessig å tilby kontaktene en samtale tidlig for å sikre at man får undersøkt sårbare personer og kontakter med symptomer. Dette kan være spesielt viktig i situasjoner hvor det foreligger språkproblemer.
Informasjon til publikum
God, rask informasjon til berørte vil oftest gjøre offentlig informasjon overflødig. Ved smitteoppsporing i institusjon, barnehager, skoler og arbeidsplasser vil det være behov for skriftlig og evt. også muntlig informasjon til kontakter og pårørende. Brevmaler for slik informasjon finnes under overskriften Smitteoppsporing på FHIs tuberkulosesider: Verktøy for helsepersonell.
Tips til informasjonsstrategi:
- Vær raskt ute med informasjon, for eksempel brev til berørte
- Vær tilgjengelig for spørsmål:
-
oppgi mobilnummer hvis mulig
-
innkalle til informasjonsmøte hvis det er behov for det
- Informasjonen bør inneholde:
- Kortfattet, enkel faktainformasjon
- Avdramatisere (liten sjanse for å bli smittet/syk, være føre var)
- Avklar videre tiltak, beskriv disse
- Oppgi referanse for ytterligere informasjon (f.eks. FHIs tuberkulosesider)
Folkehelseinstituttet kan gi konkrete råd og yte bistand ved behov. Vurder behovet for en pressekontakt, gjerne kommunelegen. Pasientens krav til anonymitet må veies opp mot allmennhetens behov for informasjon. Hvis man vurderer å sende ut en pressemelding bør problemstillingen diskuteres med kommunens eller sykehusets kommunikasjonsrådgivere, spesialist, tuberkulosekoordinator eller andre kommuner. Behovet er størst når miljøet til den syke er stort. Det er viktig at alle involverte er kjent med valgt informasjonsstrategi.
Hver smitteoppsporing er unik, og beslutninger knyttet til informasjon må vurderes ut fra beste skjønn i den enkelte situasjonen.
7.1.6 Gjennomføring av smitteoppsporing
Hovedtyngden av det praktiske arbeidet med smitteoppsporingen vil normalt gjøres 8–10 uker etter siste smitteeksponering. Kartlegging og planlegging må imidlertid komme raskt i gang. Ha lav terskel for å gi informasjon, og for å tilby rask klinisk undersøkelse og eventuell lungerøntgen hvis en kontakt har symptomer på sykdom (hoste, feber, redusert allmenntilstand, vekttap).
For at kartlegging og smitteoppsporing kan starte raskt når dette er nødvendig bør behandlende spesialist informere kommunehelsetjenesten telefonisk når det påvises syrefaste staver ved direkte mikroskopi i luftveismateriale hos en pasient. Hvis pasienten har hatt kontakt med særlig sårbare individer (barn under 5 år, immunsvekkede) bør disse henvises til relevant spesialist så raskt som mulig. Hos sårbare grupper kan det være aktuelt å starte forebyggende behandling umiddelbart, og ikke avvente funn ved tuberkuloseundersøkelser. Konferer med spesialist per telefon.
Innkall kontaktene etter prioriteringen de har fått. Kontaktens fastlege bør få kopi av henvisninger.
Sjekkliste for samtale med kontaktene:
- Obs: Hvis indekspasienten ønsker anonymitet, må sjekklisten justeres for å ivareta det
- Personalia
- BCG-vaksinert?
- La kontakten selv beskrive forholdet til indekspasienten (intensitet av smitteeksponeringen)
- La kontakten beskrive lokalene der hvor smitte kan ha skjedd
- Symptomer på tuberkulose (hoste over 3 uker, oppspytt, feber, sykdomsfølelse og vekttap)?
- Sårbarhet?
- Tidligere smittet eller eksponert? Innhente tidligere resultater av TST
- Når var eventuelt siste besøk i land med høy forekomst av tuberkulose?
- Tidligere screenet for tuberkulose? Innhent svar på tidligere undersøkelser (TST/ IGRA/lungerøntgen)
- Tidligere tuberkulosesykdom? Tidligere forebyggende behandling?
- Forhold som vil påvirke evnen til gjennomføring av eventuell forebyggende behandling?
- Oversikt over kontaktene kan føres i Mal for kontaktliste ved smitteoppsporing ved tuberkulose
Formidling av resistensforhold
Mikrobiologiske funn inkludert resistensforhold må beskrives når kontakter henvises til spesialist etter funn ved smitteoppsporing. Kontakter til en indekspasient med MDR-TB skal vurderes med tanke på forebyggende behandling av spesialist i samråd med Faggruppen for multiresistent tuberkulose, se avsnitt 10.7.7 om multiresistent tuberkulose i kapittel 10. Resistenssvar foreligger oftest lenge etter behandlingsplanmøtet. Behandlende spesialist må formidle funn av resistens til kommunelegen i pasientens bostedskommune, som deretter skal formidle denne informasjonen til andre kommuner som har kontakter i pasientens miljø. Kommunelegen i indekspasientens bostedskommune og tuberkulosekoordinator skal alltid være oppdatert med informasjon om resistensforhold på pasienter under behandling, og kan ved behov kontaktes av annet involvert helsepersonell.
7.1.7 Evaluering av smitteoppsporing
Formålet med evalueringen er å avgjøre om det er behov for å utvide smitteoppsporingen, eller om den kan avsluttes.
Smitteoppsporing kan sees på som en syklisk prosess, hvor hver ”runde” må følges av en evaluering. Dette kan illustreres slik:
Kommunehelsetjenesten i pasientens bostedskommune må samle alle resultater fra egen kommune, og eventuelle resultater fra andre kommuner eller helseforetak før smitteoppsporingen utvides eller avsluttes. Vurder om antallet som er inkludert er tilstrekkelig. Følg opp resultater, og innhent epikrise på henviste pasienter.
Når bør smitteoppsporingen utvides?
Smitteoppsporingen bør utvides ved funn som tyder på at smitte har funnet sted:
- Kontakter med økning i TST, eller konvertering av IGRA fra negativ til positiv
- Små barn med positiv TST og / eller IGRA (barn antas alltid å være nysmittet)
- Kontakter med aktiv tuberkulosesykdom
- Høyere forekomst av smittede (latent tuberkulose) i miljøet enn forventet i forhold til alder/bakgrunn
Er det sannsynlig at noen er smittet av indekspasienten, gå tilbake til kartleggings- og planleggingsfasen. Vurder behovet for ny samtale med indekspasient og nærkontakter.
Utvidelsen skjer ved at kontakter med mindre samlet eksponeringstid (lavere prioritet) innkalles til undersøkelse. Vurder også om perioden pasienten antas å ha vært smittsom før diagnose bør utvides.
Molekylærepidemiologisk karakterisering av M. tuberculosis-stammer
Med genteknologisk metodikk utføres molekylærepidemiologisk karakterisering (”fingeravtrykk”) slik at man kan skille mellom ulike M. tuberculosis-stammer. MIRU-VNTR har i løpet av de siste årene etablert seg som standard rutinemetode, på sikt vil sannsynlig helgenomsekvensering også bli en rutinemetode. MIRU-VNTR kan påvise genetisk slektskap mellom bakteriene og dermed mulig epidemiologisk sammenheng mellom sykdomstilfeller. Metoden er med andre ord viktig ved mistanke om eller utredning av utbrudd. Den kan også være egnet til å skille mellom ny infeksjon og reaktivering av tidligere smitte (Lambregts-van Weezenbeek, 1996) eller tilbakefall under behandling. Metoden er dessuten nyttig for å kunne påvise laboratoriekontaminasjon. De fleste stammene er såkalte «unike», det vil si at det ikke er påvist bakterier med lignende genetisk mønster hos noen andre tuberkulosepasienter i Norge. MSIS inneholder informasjon om hvilke pasienter som har blitt syke med stammer som ligner hverandre, og kommunelegen kan kontakte MSIS-registeret ved FHI ved behov for slik informasjon. Vær oppmerksom på at sykdom med bakterier som ligner hverandre genetisk ved MIRU-VNTR, ikke behøver å bety at det har vært noen kontakt mellom de smittede. Helgenomsekvensering vil være til stor hjelp for å avklare genetisk slektskap mellom bakterier som er like ved MIRU-VNTR, og vil i større grad kunne avklare epidemiologisk sammenheng mellom sykdomstilfellene.
Når kan smitteoppsporingen avsluttes og oppsummeres?
Finner man ingen bevis for smitte hos første gruppe som undersøkes, avsluttes smitteoppsporingen. Den første gruppen består av utvalgte høyprioriterte kontakter, eventuelt supplert med lavere prioriterte kontakter for å få tilstrekkelig stor gruppe. Smitteoppsporingen avsluttes når man ikke finner bevis for smitte i den siste gruppen som ble undersøkt.
Ved avslutning av smitteoppsporingen skal kommunelegen i pasientens bostedskommune sende Rapport om smitteoppsporing og husholdsundersøkelse ved tilfelle av tuberkulose til MSIS, med kopi til tuberkulosekoordinator. Husk å innhente resultater fra andre berørte kommuner/helseforetak før rapporten sendes. Tuberkulosekoordinator bør se til at de mottar denne rapporten fra alle kommuner hvor det skal være gjort en smitteoppsporing.
7.1.8 Smitteoppsporinger i spesielle miljøer
Store smitteoppsporinger
Smitteoppsporing kan få stort omfang og medføre unødvendig arbeid om man ikke lager en plan for prioritering og oppgaver, og følger denne. Det vil være nødvendig å systematisere informasjonen om kontakter og funn i Rapport om smitteoppsporing og husholdsundersøkelse ved tilfelle av tuberkulose (utfyllbar pdf-fil).
Det viktigste er å få oversikt over miljøet og legge en plan for videre arbeid med smitteoppsporingen. Det er nødvendig å bruke god tid i denne fasen, samt benytte samarbeidspartnere i spesialisthelsetjenesten og eventuelt ved FHI for å diskutere smitteoppsporingen. Erfaringer tilsier at hovedproblemet er å avgrense smitteoppsporingen, samt finne gode, praktiske løsninger på gjennomføringen av de ulike undersøkelsene når mange kontakter skal undersøkes samtidig.
I noen tilfeller kan det være lurt å være forberedt i tilfelle media fanger opp saken, og ha en pressemelding klar.
Barnehager
Barnehagebarn som har vært eksponert for en voksen indekspasient med sputum positiv lungetuberkulose, er å anse som sårbare, og bør undersøkes så raskt som mulig. Gjennomføring av undersøkelser utføres i første omgang blant barn i samme avdeling, mens informasjon bør gis til alle avdelinger. Det er fornuftig å ha lav terskel for undersøkelse av barn som foreldre mener kan ha blitt eksponert.
Dersom indekspasienten er et barn, er barnet oftest svært lite smittsomt (direkte mikroskopi negativt) og har sjelden røntgenfunn. Hvis barn har en dyrkningspositiv lungetuberkulose anbefales smitteoppsporing hos barn og voksne på samme avdeling (samlet eksponeringstid over 40 timer). Ved lav smittsomhet kan en vurdere å vente 8-10 uker med undersøkelsene, men er kontaktene under 2 år, bør undersøkelsene ikke vente.
Det er viktig å være tidlig ute med informasjon til foreldre, ansatte i barnehagen og eventuelt media for å forhindre unødvendig frykt og uheldige medieoppslag. Det kan bli mer tid- og kostnadskrevende å få roet ned situasjonen i etterkant. Brevmal for informasjon til foresatte i barnehage finnes under overskriften Smitteoppsporing på FHIs tuberkulosesider: Verktøy for helsepersonell. Barn og ansatte som skal undersøkes bør få nærmere informasjon om det.
Erfaringer viser at undersøkelser av barna bør foretas et annet sted enn i barnehagen, for eksempel på helsestasjon, slik at barnehagen ikke blir en utrygg arena. Barna bør undersøkes med foreldrene til stede, og slik at de kommer spredt utover av dagen.
- Se også kapittel 6.1 Barn og tuberkulose og Flytskjema for tuberkuloseundersøkelse ved smitteoppsporing.
Skoler
Hvis den syke (elev eller ansatt) har direkte mikroskopi positiv tuberkulose vil de fleste elevene og andre ansatte oftest tilhøre gruppene av høyt eller middels prioriterte kontakter. Antallet som skal undersøkes kan bli høyt. Elevene må prioriteres etter intensitet av eksponeringen (samlet tid med eksposisjon), nærhet til indekspasienten (taleavstand), sårbarhet hos den enkelte kontakt samt ventilasjon og lysforhold i lokalene. Det kan være nødvendig å avgrense gruppen med personer med eksponeringstid over 8 timer til dem med lengst samlet tid. Dersom det ligger an til å bli en meget stor smitteoppsporing, bør man begynne med de mest eksponerte. Hvis man finner smittede/syke blant disse, bør man utvide undersøkelsen. Se overskriften Størrelse på først undersøkte gruppe under kapittel 7.1.2.
For en voksen indekspasient med direkte mikroskopi positiv lungetuberkulose ved norskopplæring for fremmedspråklige vil det være vanskelig å avgrense smitteoppsporingen til mindre grupper enn klassen som ofte er på 25-30 personer. Hvis man kun undersøker de nærmeste elevkontaktene, kan man risikere å miste sårbare elever i samme klasserom selv om de har sittet fysisk lengre unna. Språkproblemer og potensiale for sårbare personer (f.eks. hiv-positive) gjør det utfordrende å gjennomføre smitteoppsporingen.
Behovet for informasjon ved skoler vil være som i barnehager.
Helseforetak / sykehus
Den syke kan være en ansatt eller en pasient hvor diagnosen lungetuberkulose først stilles etter en tid, slik at smittevernrutiner ved tuberkulosesykdom ikke har vært fulgt. Helseforetaket skal i følge Tuberkuloseforskriften § 2-1, 2-2 og 2-4 ha rutiner for smitteoppsporing. Disse skal beskrive hvem som er ansvarlig for smitteoppsporing blant andre pasienter og ansatte ved det enkelte sykehus. I praksis er det ofte behandlende spesialist som melder behov for smitteoppsporing til smittevernlegen i helseforetaket og til tuberkulosekoordinator.
Ansvarlig for smitteoppsporingen må skaffe oversikt over hvilke avdelinger/poliklinikker den syke har besøkt i smittsom periode, og vurdere varighet og intensitet av mulig smitteeksponering. For å sikre personvernet til en syk ansatt anbefales det at bedriftslege/bedriftssykepleier følger opp eksponerte ansatte. Smittevernlegen i helseforetaket bør sikre at resultater av intern smitteoppsporing sendes til kommunelegen i indekspasientens bostedskommune.
Avdelingsleder ved avdelinger/poliklinikker der indekspasienten har oppholdt seg bør raskt skaffe seg oversikt over medpasienter som har bodd på samme rom, og over ansatte (pleiepersonell, leger, fysioterapeuter, rengjøringspersonale) som har hatt kontakt med indekspasienten. Disse prioriteres på vanlig måte etter smitteintensitet, samlet eksponeringstid for medpasient eller ansatt, sårbarhet og om det eventuelt er utført risikoprosedyrer uten adekvat bruk av beskyttelsesutstyr (bronkoskopi, lungefysioterapi, indusert sputum). Den enkelte ansatte bør beskrive hvilken type kontakt vedkommende har hatt med indekspasienten. Tuberkuloseundersøkelsene bør gjøres 8–10 uker etter siste smitteeksponering, med unntak av sårbare kontakter. I løpet av denne tiden vil oftest mikrobiologisk bekreftelse eller avkreftelse av M. tuberkulosis-komplekset med resistensbestemmelse foreligge. IGRA kan brukes som hovedmetode ved smitteoppsporing blant helsepersonell.
Når tuberkulosediagnosen stilles ved obduksjon, kan det være vanskelig å definere smittsomhet og smittsom periode, og en må bruke skjønn kombinert med kartlegging av sosiale kontakter, på eventuell institusjon og blant de som deltok under obduksjonen.
Asylmottak
Smitteoppsporinger i asylmottak kan være utfordrende for ansvarlig kommunelege fordi det ofte er mange berørte instanser/kommuner. Både indekspasient og kontakter kan ha flyttet videre til andre mottak eller reist ut av landet. Mange deler rom med andre for kortere og lengre perioder, og det er en utfordring å kartlegge kontakter tilbake i tid. Det kan bli mange som fyller kriteriene for smitteoppsporing ut fra regelen om 8 timer / 40 timer samlet nærkontakt.
Au pair
En au pair bosettes i en barnefamilie, og au pairer fra land med høy forekomst av tuberkulose skal gjennomgå tuberkuloseundersøkelser jf Tuberkuloseforskriften §3.1 annet ledd. Lungerøntgen må ha utelukket smittsom tuberkulosesykdom før au pair kan begynne å arbeide med familiens barn. Arbeidsgiver (familien) er ansvarlig for at dette er gjort og bør påse at negativt svar foreligger før au pairen har kontakt med barna. Utfordringen ligger i at au pairen ofte bor hjemme hos familien fra den dagen de kommer til Norge. Det kan gå en viss tid før eventuelt tuberkulose blir påvist, og smitteoppsporing må i tilfelle utføres blant barn og voksne i vertsfamilien. God dialog er viktig for å dempe smittefrykt.
Smitteoppsporing etter internasjonale flyreiser
WHO og ECDC anbefaler at smitteoppsporing skal gjøres hvis smittsomme pasienter har gjennomført flyreiser med varighet over 8 timer, forutsatt at reisen har skjedd innen de siste 3 månedene før diagnosen stilles. Smittsomme pasienter omfatter både direkte mikroskopi positiv og dyrkningspositiv lungetuberkulose. Det anbefales bare smitteoppsporing dersom det er påvist smitte hos indekspasientens nærkontakter. Alle passasjerer på samme rad, samt to rader bak og foran den syke passasjeren undersøkes. Ventilasjonen i moderne fly går sideveis, derfor skal passasjerene på hele seterader inkluderes (WHO, 2008; ECDC, 2010).
Kommunelegen er ansvarlig for å varsle FHI hvis en smittsom pasient har foretatt en slik flyreise. Det er viktig at spørsmål om flyreiser siste 3 måneder inkluderes i kartleggingssamtalen med indekspasienten. Nødvendige opplysninger inkluderer pasientens personalia brukt under flyturen, flyselskap, flightnummer, setenummer, dato, flyreisens varighet, avreiseflyplass og ankomstdestinasjon. FHI vil varsle helsemyndighetene i medpassasjerenes hjemland.
Pasienter uten fast bopel / oppholdstillatelse i Norge
Forekomst av tuberkulose blant hjemløse er generelt høyere enn ellers i befolkningen i land med lav forekomst av tuberkulose. Vi har ikke tall som kan belyse situasjonen i Norge. Det er kommunelegen i indekspasientens oppholdskommune ved diagnosetidspunktet som er ansvarlig for smitteoppsporingen. For pasienter uten fast bopel er det viktig å kartlegge oppholdssted/bopel i god tid før pasienten utskrives fra sykehuset. Vurder behov for tolk.
Personer uten oppholdstillatelse kan vegre seg for å oppgi oppholdssted og husstandsmedlemmer på grunn av redsel for å bli oppdaget og sendt ut av landet. Pasienten bør informeres om helsepersonellets taushetsplikt. Utlendinger som er under behandling for tuberkulosesykdom, skal ikke pålegges å forlate landet før behandlingen er fullført. Unntak kan gjøres i enkelttilfeller dersom det ut fra muligheten for videre behandling er helsefaglig forsvarlig, eller dersom særlige grunner taler for det, jfr. utlendingsforskriften § 17-14. Disse rutinene gjelder ikke for behandling av latent tuberkulose.
Utbrudd
Et utbrudd defineres som flere tilfeller enn forventet i tid og sted. Kommunelegen har ansvaret for smitteoppsporing, men kan be om assistanse fra FHI ved behov, eventuelt i form av et utbruddsteam.
Sykehjem
Det anbefales normalt ikke å undersøke eldre beboere i sykehjem med TST eller IGRA. Forebyggende behandling etter eventuell smitte kan være kontraindisert på grunn av svekket helse og høy alder. Kontakter i sykehjem bør undersøkes ved lungerøntgen hvis det er praktisk mulig. Alle eksponerte kontakter bør følges opp av tilsynslegen i etterkant for å fange opp tegn til utvikling av tuberkulose. Det er viktig å informere ansatte og pårørende om symptomer på tuberkulose.
MDR-TB
Smitteoppsporing rundt en indekspasient med MDR-TB må gjøres ekstra grundig fordi konsekvensene av smitte er større. Den smittsomme perioden opphører når pasienten har vært adekvat behandlet for MDR-TB en tid, og spesialisten har vurdert at pasienten kan utskrives fra isolat.
Formålet med smitteoppsporingen er å gi informasjon, avdekke smitte og tilby oppfølging med tanke på rask diagnose og behandling ved eventuell sykdomsutvikling, da forebyggende behandling ikke er aktuelt. Følg Flytskjema for tuberkuloseundersøkelse ved smitteoppsporing.
Kontakter som får påvist latent tuberkulose forårsaket av MDR-TB må:
- Informeres nøye om symptomer og tegn på tuberkulose.
- Oppfordres til umiddelbar kontakt med helsevesenet ved symptomer og tegn på tuberkulose.
- Informeres om økt risiko for tuberkulose dersom de får en immunsvekkende sykdom eller behandling.
- Kontrolleres i 3 år hos spesialist (lungerøntgen og klinisk undersøkelse).
7.2 Smitteverntiltak i helseinstitusjoner
Basale smittevernrutiner er grunnsteinen i alt infeksjonsforebyggende arbeid. Forsterkede smitteverntiltak, som isolering og bruk av personlig beskyttelsesutstyr, iverksettes når det er begrunnet mistanke om en smittsom sykdom som for eksempel lungetuberkulose. Smitteverntiltakene skal beskytte medpasienter, helsepersonell og besøkende. Det er viktig at pasienten og pårørende får god informasjon om hvorfor isolering iverksettes. Tvangstiltak er mulig, men vil svært sjelden være aktuelt, se kapittel 9.2.3.
7.2.1 Smittemåte og generell vurdering av smittsomhet
Tuberkulose smitter via luft ved innånding av små partikler med tuberkulosebakterier (se kapittel 5).
Smittsomheten øker med mengden bakterier en person skiller ut og inndeles i «smittsom», «svært lite smittsom» og «ikke smittsom tuberkulose». Definisjonene under gjelder ikke MDR lungetuberkulose, som er nærmere omtalt under kapittel 7.2.4. Ved lungetuberkulose er det viktig å avklare grad av smittsomhet og eventuell rifampicinresistens (markør for MDR-TB) raskt for å kunne tilpasse smitteverntiltak. Dette gjøres ved undersøkelse av luftveisprøve, der positiv direkte mikroskopi indikerer «smittsom» sykdom, og tilstedeværelse av rpoB-mutasjon ved PCR-analyse indikerer MDR-TB. Resultatene foreligger ofte samtidig, noen dager etter prøvetaking (avhengig av lokal kapasitet og eventuell transporttid).
For å utelukke tuberkulose ved klinisk mistanke anbefales det vanligvis 3 prøver til dyrkning, men for vurdering av smittsomhet gjelder følgende:
Smittsom tuberkulose
En ubehandlet pasient med mistenkt eller bekreftet lungetuberkulose (påvist M. tuberculosis-komplekset ved PCR eller dyrkning) defineres som «smittsom» dersom det påvises syrefaste staver ved direkte mikroskopi av luftveismateriale (direkte mikroskopi positiv) i én av minst to sputumprøver (spontant eller indusert), eller i én prøve fra BAL.
Svært lite smittsom tuberkulose (ikke MDR lungetuberkulose)
En ubehandlet pasient med mistenkt eller bekreftet lungetuberkulose (påvist M. tuberculosis-komplekset ved PCR eller dyrkning) defineres som «svært lite smittsom» dersom det ikke påvises syrefaste staver ved direkte mikroskopi av luftveismateriale (direkte mikroskopi negativ) i minst to sputumprøver (derav én spotprøve og én morgenprøve) eller én prøve fra BAL.
Etter 14 dagers behandling med god klinisk respons, vil en pasient som initialt var direkte mikroskopi positiv, ikke lenger defineres som «smittsom», men som «svært lite smittsom».
Ikke smittsom tuberkulose (ikke MDR lungetuberkulose)
En pasient med lungetuberkulose regnes som «ikke smittsom» når det foreligger minst én negativ dyrkningsprøve tatt etter minst 14 dagers behandling. Pasienter med tuberkulose begrenset til andre organer enn lungene regnes som «ikke smittsomme» med mindre det foretas aerosoldannende prosedyrer.
Smittsomhet ved aerosoldannende prosedyrer
Aerosoldannende prosedyrer som bronkoskopi og fremkalling av indusert sputum kan øke smittsomheten til pasienter med lungetuberkulose. Ved tuberkulose utenfor lungene vil prosedyrer som kan føre til aerosoldannelse, som skylling av abscesser og skifte av bandasjer med sekreter, kunne medføre smittefare.
7.2.2 Smitteverntiltak etter røntgenundersøkelse av asylsøkere i asylmottak
Tuberkuloseforskriften angir hvem som skal undersøkes for tuberkulose, inkludert asylsøkere og flyktninger. Ved røntgenscreening for tuberkulose vil det hos mange kunne være uavklarte funn som krever videre utredning. Hos flesteparten vil disse røntgenfunnene representere forandringer som ikke er forårsaket av aktiv tuberkulose (se kapittel 8.1.3). Mikrobiologisk diagnostikk av sputum (se kapittel 8.3) avklarer smittefare.
I påvente av mikrobiologisk avklaring (se kapittel 8.3.3) er det viktig å skille mellom personer med mistenkt aktiv tuberkulose, og personer hvor smittsom tuberkulose er lite sannsynlig. FHI har i samarbeid med Nasjonal tuberkulosekomite kommet frem til følgende anbefalinger om behov for smitteverntiltak ut fra symptomer og røntgenfunn hos personer i mottak/ankomstsenter (se også tabell 8.1):
|
|
Funn på lungerøntgen |
||
|
Mistanke om aktiv tuberkulose |
Mulig tuberkuloserelaterte funn |
||
|
Symptomer på tuberkulose? (langvarig hoste, nattesvette, feber eller framstår som syk) |
Ja |
Henvises som ø-hjelp. Oppholder seg på enerom fram til transport bortsett fra nødvendige ærend. Kirurgisk munnbind under transport. |
Sover på enerom eller familierom (med allerede eksponerte) fram til mikrobiologisk avklaring. Ikke bevegelsesinnskrenkning. Kirurgisk munnbind ved opphold i fellesarealer. Instrueres i god hostehygiene. |
|
Nei |
Sover på enerom eller familierom (med allerede eksponerte) fram til mikrobiologisk avklaring. Ikke bevegelsesinnskrenkning. Kirurgisk munnbind ved opphold i fellesarealer. |
Kan være på flermannsrom fram til mikrobiologisk avklaring. Ikke bevegelsesinnskrenkning.
|
|
7.2.3 Isolering og andre smitteverntiltak i helseinstitusjoner
Lungetuberkulose bør mistenkes ved suspekte forandringer på lungerøntgen eller ved langvarig hoste av ukjent årsak, særlig hos personer med lengre opphold i høyforekomstland. For symptomer og diagnostikk, se kapittel 8.
Smitteverntiltak ved poliklinisk utredning
Pasienter som hoster og utredes for tuberkulose ved poliklinikk, bør om mulig unngå bruk av felles venterom og tas inn som siste pasient undersøkelsesdagen. Om bruk av felles venterom ikke kan unngås, bør pasienten benytte kirurgisk munnbind i ventetiden. Etter undersøkelser som medfører mulig kontaminasjon av rommet, skal det luftes grundig og berøringspunkter desinfiseres før rommet tas i bruk for andre pasienter.
Pasienter som får påvist smittsom lungetuberkulose ved poliklinisk undersøkelse, skal som hovedregel innlegges og isoleres.
Iverksetting av isolering i sykehus
Innlagte pasienter med mistenkt, men ikke bekreftet lungetuberkulose, isoleres i påvente av diagnostisk avklaring og vurdering av smittsomhet.
I Isoleringsveilederen (Folkehelseinstituttet, 2004), anbefales luftsmitteregime ved isolering av pasienter med mistenkt eller bekreftet smittsom tuberkulose.
Pasienter som regnes for "svært lite smittsomme" behøver bare å isoleres dersom avdelingen også behandler pasienter med alvorlig immunsvikt og det er risiko for at disse eksponeres for smitte.
Personlig beskyttelsesutstyr på sykehus
Det viktigste fysiske beskyttelsestiltaket er bruk av åndedrettsvern. Alle som skal inn i rommet til en tuberkulosepasient som isoleres i henhold til luftsmitteregime, bør bruke åndedrettsvern klasse 3 (FFP3). Ved kortvarig besøk på rommet uten direkte kontakt med pasienten, der basale smittevernrutiner følges, er ytterligere beskyttelsesutstyr ikke nødvendig.
Ved stell og undersøkelse eller annen direkte kontakt med pasienten, skal i tillegg hansker og smittefrakk benyttes. Ved aerosoldannende prosedyrer, f.eks. ved incisjon og skylling av abscess, brukes også beskyttelsesbriller eller visir.
7.2.4 Opphør av isolering
Opphør av isolering av pasienter med smittsom lungetuberkulose uten påvist resistens
Etter oppstart av behandling med effektive tuberkulosemidler avtar smittsomheten raskt. Erfaring tilsier at en direkte mikroskopi positiv pasient er svært lite smittsom etter 14 dagers behandling så lenge det er klinisk bedring og pasienten ikke har mistet effektive doser (f.eks. pga oppkast). Med klinisk bedring forstås bedring av inflammasjon og symptomer, der bedring i hoste vektlegges særskilt. Selv om det ved direkte mikroskopi etter 14 dager påvises enkelte syrefaste staver, kan dette være drepte eller sterkt svekkede bakterier. Isolasjon kan derfor som hovedregel oppheves 14 dager etter behandlingsstart dersom pasienten kan utskrives (se også kapittel 7.2.5 om hjemmeisolering som alternativ til isolering i sykehus).
Dersom utskriving ikke er mulig, og pasienten må bli værende i sykehus, bør forlenget isolering vurderes. Dette kan være aktuelt dersom pasienten har uttalt hoste og det er risiko for at sterkt immunsvekkede pasienter kan eksponeres for smitte. Det siste vil avhenge av hvordan avdelingen er organisert.
I slike tilfeller kan isolering oppheves når det foreligger
- to direkte mikroskopi negative sputumprøver
eller - én mikroskopi negativ BAL.
Dersom pasienten i utgangspunktet var mikroskopi negativ, og ble isolert fordi det i avdelingen også behandles pasienter med alvorlig immunsvikt, kan isoleringen opphøre etter 14 dagers behandling, gitt klinisk bedring.
Opphør av isolering ved påvist MDR lungetuberkulose
Konsekvensene av smitte med MDR-TB er potensielt alvorlige. Ettersom de mest effektive tuberkulosemidlene, rifampicin og isoniazid, ikke kan brukes ved MDR-TB, kan det, avhengig av behandlingsregime, ta lengre tid før pasienten ikke lenger er smittsom. Det stilles ekstra strenge krav til oppheving av isolering for pasienter med bekreftet MDR lungetuberkulose. Som kontroll av behandlingseffekt og smittsomhet anbefales ukentlig luftveisprøver, fortrinnsvis indusert sputum, til direkte mikroskopi og dyrkning. Isolasjonstidens lengde må individualiseres.
Som hovedregel kan isolering oppheves gitt følgende kriterier:
- klinisk og biokjemisk bedring hos pasienten
og - adekvat behandling for MDR-TB er gitt basert på resistenssvar (genotypisk, ev. fenotypisk)
og - pasienten tolererer behandlingsregimet og videre god etterlevelse av behandlingen er sannsynlig
og - det er fravær av vekst av M. tuberculosis i minst én luftveisprøve 4 uker etter inkubering
Dersom de tre første kriteriene over er oppfylt, kan utskrivelse før negativt dyrkningssvar foreligger være aktuelt, etter samråd med pasient og pårørende. Følgende forhold bør da vurderes spesielt:
- boforhold som er egnet til å ivareta hjemmeisolasjon
- om eventuelle husstandsmedlemmer allerede er eksponert
- om det er barn < 5 år eller immunsvekkede i husstanden
Hjemmeisolasjon kan opphøre når kriteriet over om negativt dyrkningssvar er oppfylt. Helsepersonell som administrerer DOT må ta smittevernhensyn i perioden med hjemmeisolasjon.
7.2.5 Behandling utenfor sykehus
Isolering og behandling i hjemmet av pasienter uten påvist resistens
Som hovedregel skal en pasient med smittsom lungetuberkulose isoleres og starte behandling i sykehus.
Hjemmeisolering kan være et alternativ til sykehusisolering, også før behandling er gitt i 14 dager.
Isolering og behandling i hjemmet forutsetter at pasient og husstand kan og vil samarbeide om dette, og krever tett samarbeid mellom spesialisthelsetjenesten og kommunehelsetjenesten. Behandlingen bør gis som DOT. Nødvendig opplæring i smitteverntiltak bør gis både til berørt kommunalt helsepersonell, pasienten og husstanden ellers. Kommunens helsepersonell bør ha mulighet for å innlegge pasienten direkte etter avtale med berørt avdeling om det skulle oppstå vanskeligheter i behandlingen.
Hjemmeisolering forutsetter videre at pasienten bor alene eller sammen med allerede eksponerte personer, og at det ikke er immunsvekkede personer i husstanden. Dersom det er barn under 5 år i husstanden, må sårbarhet og risiko vurderes grundig opp mot fordeler ved hjemmeisolering, inkludert psykososiale hensyn. Før pasienten har fått beskjed om at hjemmeisolering kan opphøre, bør husstanden ikke ta imot besøkende. Pasienten må instrueres i god hostehygiene og bør om mulig sove alene i eget rom om natten. Helsepersonell som er i kontakt med pasienten i forbindelse med DOT eller annen pleie bør benytte åndedrettsvern FFP klasse 3. Annet beskyttelsesutstyr, som hansker og frakk, er ikke nødvendig så lenge helsepersonellet ikke deltar i stell.
Hvis en pasient må forlate boligen under isolasjonstiden, for eksempel i forbindelse med poliklinisk kontroll, skal pasienten benytte kirurgisk munnbind eller åndedrettsvern uten ventil eller med tildekket ventil i situasjoner som medfører opphold innendørs og transport i lukkede rom. Helsepersonell behøver da ikke å benytte åndedrettsvern. Pasienten trenger ikke benytte munnbind eller åndedrettsvern ved opphold i friluft. Tiltakene opprettholdes til behandlende spesialist gir beskjed om at isolering kan opphøre.
Behandling i hjemmet uten isolering
Ved behandling i hjemmet av pasient som defineres som «svært lite smittsom» der det ikke er påvist MDR lungetuberkulose, er isolering i hjemmet ikke nødvendig. Husstandsmedlemmer som allerede er eksponert, løper svært liten tilleggsrisiko ved å bli boende sammen med den syke etter behandlingsstart. Dette gjelder også for barn og immunsvekkede. Hjemmesykepleien trenger ikke benytte spesielt beskyttelsesutstyr, og det kreves ingen tiltak utover basale smittevernrutiner ved oppmøte poliklinisk.
Behandling i asylmottak eller annen institusjon under isolering
Behandling av pasienter med isoleringsbehov i asylmottak eller annen institusjon forutsetter et tett samarbeid mellom den aktuelle institusjonen, kommunehelsetjenesten og spesialisthelsetjenesten. I asylmottak vil dette være mest aktuelt hos pasienter med MDR lungetuberkulose som oppfyller kriteriene for utskrivelse til hjemmet, men hvor negativt dyrkningssvar mangler. Disse bør sove på enerom eller familierom med allerede eksponerte, og bruke kirurgisk munnbind i fellesarealer. Måltider bør inntas på eget rom frem til avisolering.
I særlige tilfeller kan overflytting fra sykehus til annen institusjon uten luftsmitteisolat, inkludert sykehjem, være aktuelt selv om kriteriene for avisolering ikke er fylt. Vurdering av relevante smitteverntiltak bør da skje i samarbeid mellom institusjonen, kommunehelsetjenesten og spesialisthelsetjenesten. Psykososiale hensyn, pasientens funksjonsnivå, komorbiditet, og prognostiske utsikter vil kunne være av betydning ved slike beslutninger.
Se også:
7.3 Smitteverntiltak i forskjellige miljøer
Rengjøring/desinfeksjon ved opphør av isolering
Helseinstitusjoner skal ha rutiner for korrekt dekontaminering (rengjøring og desinfeksjon) av pasientrommet etter opphør av isolasjon slik det er pålagt i Forskrift om smittevern i helseinstitusjoner. Retningslinjer for dekontaminering skal være beskrevet i helseinstitusjonens infeksjonskontrollprogram. Desinfeksjon skal utføres med et middel som er godkjent for bruk mot tuberkulosebakterier.
Rengjøring i pasienters hjem
Utenfor sykehus vil det ved god lufting og vanlig renhold være liten smittefare fra miljøet når pasienten ikke lenger bidrar til å opprettholde bakteriekonsentrasjonen i luften. Målsettingen med rengjøringen er å hindre at andre personer puster inn bakterier. Disse kan være i luft eller i kontaminert støv som virvles opp og pustes inn. Det er viktigst med tiltak i rom der pasienten har oppholdt seg mest (soverom). Alminnelig, grundig rengjøring er tilstrekkelig. Den bør omfatte:
- Skikkelig utlufting, gjerne gjennomtrekk.
- Vask av sengetøy og tekstiler, helst på 60 grader eller mer
- Tørk av støv med fuktig klut og rengjøringsmiddel
- Vask av gulv og andre horisontale flater med vann og vanlig rengjøringsmiddel
- Støvsuging av tepper på gulvet gjøres fortrinnsvis med en støvsuger med hepafilter (slike støvsugere som anbefales for allergikere).
Dersom det leies inn folk som ikke tidligere er eksponert for å gjøre rent i boligen, anbefales det at de beskytter seg med åndedrettsvern inntil boligen er godt gjennomluftet. For pårørende eller andre personer som har vært eksponert tidligere er nytteverdien av beskyttelsesutstyr liten. Risikoen de har vært utsatt for ved tidligere kontakt med den syke er sannsynligvis langt større.
Sykehjem
En beboer på sykehjem bør innlegges i sykehus dersom det er mistanke om smittsom tuberkulose. Dersom mistanken blir bekreftet, bør pasienten som hovedregel isoleres på sykehus til effektiv behandling har blitt gitt i 14 dager. Unntaksvis vil man etter avtale med kommunehelsetjenesten kunne vurdere å behandle pasienter med smittsom tuberkulose på sykehjemmet. Pasienten skal da isoleres på enerom med smitteverntiltak som på sykehus (Folkehelseinstituttet, 2004). Etter at isolasjonen er opphørt og rommet skal brukes av en annen, er det tilstrekkelig med grundig vask og utlufting av rommet, se avsnitt over.
Hjemmesykepleie
Helsepersonell skal alltid benytte basale smittevernrutiner. Ved isolering og behandling av «smittsom» eller «mulig smittsom» lungetuberkulose i hjemmet, er vanlig, grundig renhold tilstrekkelig. Avfall fra pasienten legges i poser som knytes sammen og kastes som vanlig avfall. Hjemmesykepleien har ansvaret for at flergangsutstyr som pasienten har benyttet, gjennomgår korrekt rengjøring/desinfeksjon etter avsluttet behandling og før det eventuelt tilbakeleveres til hjelpemiddelsentral eller helseinstitusjon.
Transport med ambulanse og andre kommunikasjonsmidler
Ambulansetjenesten bør ha skriftlige retningslinjer for hvordan transport av en smittsom pasient skal foregå. Ambulansepersonell skal respektere basale smittevernrutiner.
Smittefaren under kortvarig transport (< 8 timer) av en person med smittsom lungetuberkulose er liten forutsatt at ambulansepersonellet har respektert basale smittevernrutiner. Ved tilsøling med blod eller sekreter skal det utføres punktdesinfeksjon, for øvrig er det tilstrekkelig med grundig rengjøring.
Dersom pasienten har benyttet munnbind eller åndedrettsvern uten ventil eller med tildekket ventil, regnes han/hun ikke å utgjøre noen smittefare, og det kreves ingen spesielle tiltak.
Ved planlagt transport av pasient med kjent smittsom lungetuberkulose, bør pasienten bruke munnbind eller åndedrettsvern uten ventil eller med tildekket ventil. Om det ikke er mulig, skal ambulansepersonellet benytte åndedrettsvern klasse 3 (FFP3) under transporten. Utstyr som ikke skal benyttes under transporten, fjernes eller tildekkes.
Det anbefales ikke at pasienter med kjent smittsom tuberkulose benytter offentlige rutegående kommunikasjonsmidler. Ved transport i bil (inkludert taxi) bør pasienter med kjent eller mistenkt smittsom lungetuberkulose bruke kirurgisk munnbind, evt. åndedrettsvern uten ventil eller med tildekket ventil.
Pasienter med smittsom og mulig smittsom tuberkulose skal som hovedregel ikke reise med rutefly. Verdens helseorganisasjon har utarbeidet retningslinjer for flytransport av pasienter med tuberkulose, og det vises til disse for detaljer (WHO, 2008).
7.4 BCG-vaksinasjon
BCG vaksine anbefales for følgende grupper i Norge:
- Barn med en eller to foreldre fra et land med høy forekomst av tuberkulose
- Personer opp til 35 år som skal oppholde seg over 3 måneder i land med høy forekomst av tuberkulose og ha tett kontakt med lokalbefolkningen
- Helsepersonell i spesialisthelsetjenesten som over tid (ca. 3 måneder) skal arbeide med voksne pasienter med smittsom lungetuberkulose eller med dyrkning av mykobakterier i mikrobiologisk laboratorium
- Andre personer etter individuell risikovurdering
Viktigste kontraindikasjoner er immunsvekkende tilstander og behandlinger. Barn av hiv-positive mødre skal ikke ha BCG-vaksine før det er sikkert at barnet ikke er smittet med hiv. Barn med medfødt alvorlig immunsvekkelse har en absolutt kontraindikasjon mot BCG. Fra 2018 omfatter nyfødtscreening test for SCID (Severe Combined Immune Deficiency). Svar på testen foreligger i god tid før 6 ukers alder, og barn med SCID innlegges.
BCG vaksine settes tidligst ved 6 ukers alder. Dersom barnet har medisinsk behov for tidligere vaksinasjon, for eksempel ved reise til land med særlig høy forekomst av tuberkulose, må svaret på test for SCID innhentes først.
Dersom det ikke foreligger noen økt sannsynlighet for tuberkulosesmitte, er det ikke nødvendig med testing før BCG-vaksinasjon.
Det er ikke farlig å BCG-vaksinere noen som allerede er vaksinert eller er smittet med tuberkulose, men det kan medføre raskere og større lokalreaksjoner.
BCG-vaksine settes intrakutant og injeksjonsteknikken krever øvelse.
BCG-vaksinen kan settes samtidig med andre programvaksiner. BCG-vaksinasjon gir beskyttende effekt etter 6–12 uker. Det vil vanligvis komme en reaksjon som gir et arr på injeksjonsstedet. Det finnes ingen tilgjengelig metode for å måle beskyttelsen etter vaksinasjon, men et synlig arr korrelerer med beskyttelse.
BCG-vaksine leveres kostnadsfritt fra Folkehelseinstituttet, men for voksne kan det tilkomme et vaksinasjonsgebyr.
Les mer om BCG-vaksine og vaksinasjonsteknikk i vaksinasjonshåndboka.