Praktisk info om vaksinasjon - veileder for helsepersonell
Oppdatert
|Om håndtering og oppbevaring av vaksiner, praktiske rutiner, injeksjonsteknikker og allergiberedskap.
Kvalitetssikring og egenkontroll ved håndtering av vaksiner, immunglobuliner og sera/antitoksin
Virksomhetsleder skal sørge for at legemiddelhåndtering i virksomheten utføres forsvarlig og i henhold til gjeldende lover og forskrifter, at helsepersonell som håndterer legemidler har tilstrekkelig kompetanse og at rutiner for internkontroll finnes og følges [1]. Med «virksomhetsleder» forstås den som leder den enkelte helsestasjon, skolehelsesykepleierkontor etc.
Det er viktig å ha rutiner som sikrer god arbeidsflyt og hensiktsmessig plassering av utstyr. Gode rutiner forebygger stikkskader [2] og hindrer forveksling av vaksiner og forveksling av personer eller journaler.
Riktig vaksine i riktig dose til riktig person til rett tid
Dosestørrelse, intervaller, administrasjonsmåte og grad av beskyttelse varierer mellom ulike vaksinetyper og produkter. Beskyttelsen etter fullvaksinasjon varierer fra over 99 % for de beste vaksinene til under 70 % for enkelte reisevaksiner. De fleste levende vaksiner gir langvarig beskyttelse etter en enkelt dose, mens de fleste ikke-levende vaksiner krever flere doser med fastsatte minimumsintervaller før langvarig beskyttelse oppnås.
For enkelte vaksiner kreves annen dosestørrelse og for enkelte kreves flere doser i spedbarnsalder enn senere i livet. Injeksjon av dobbel vaksinedose medfører sjelden noen økt risiko for bivirkning, mens halvering av den anbefalte dosen medfører betydelig risiko for at vaksinen ikke induserer noen antistoffrespons.
Det anbefales å ha rutiner for å kontrollere sitt eget arbeid. Det må som selvfølgelig rutine kontrolleres
- hvem personen er
- at riktig journal er tatt fram
- at ingen kontraindikasjoner foreligger
- hvilken vaksine som skal gis
- indikasjon for vaksinen
- at intervallet etter tidligere gitte vaksiner er riktig
- at riktig vaksine er tatt frem
- holdbarhetsdato
I tillegg må vaksinatøren klargjøre, injisere og journalføre vaksinen korrekt.
De ulike komponentene i en vaksine som skal blandes kan ha ulik holdbarhet, så alle komponentene må sjekkes. Vaksinen kan brukes hele den måneden som står på pakningen.
For vaksiner som består av flere komponenter er det batchnummeret angitt på ytteremballasjen som skal registreres i journal.
Når en vaksine er trukket opp i sprøyte, er det vanskelig å se hvilken vaksine det er. For å sikre seg mot forveksling av personer og forveksling av vaksiner, anbefales det at samme person snakker med den som vaksineres, trekker opp og injiserer vaksinen, og fører vaksinasjonen i journalen.
Oppbevaring
-
Vaksiner skal transporteres og lagres ved 2 - 8 °C [3;4].
-
Kjøleskap til oppbevaring av vaksiner bør være egnet til lagring av legemidler, og det skal ikke brukes til noe annet.
-
Det anbefales å plassere et maksimums-minimumstermometer midt i kjøleskapet. Maksimums- og minimumstemperaturen bør leses av regelmessig (helst daglig), og de avleste temperaturene bør loggføres. Det kan for eksempel være hensiktsmessig å føre temperaturlogg på et skjema på kjøleskapdøren. Etter avlesing må termometeret nullstilles.
-
Hvis temperaturen ligger utenfor anbefalt område må årsaken finnes og forholdene rettes. Det bør noteres hva som er gjort.
-
Ved mottak av vaksiner må preparatene plasseres i kjøleskap med en gang.
-
Kjøleskapsdør er ikke lagerplass for vaksiner, fordi temperaturen der ofte kommer over +8 °C
-
Kjøleskapet må ikke åpnes oftere og i lengre tid enn strengt nødvendig.
-
Kjøleskapet skal ikke være overfylt. For å sikre en jevn sirkulasjon av luft og stabil temperatur i kjøleskapet må det være noen centimeters avstand mellom vaksinepakningene og veggene og mellom store esker.
-
Lageret av vaksiner må organiseres slik at vaksine med kortest holdbarhet brukes først.
-
Vaksiner må ikke brukes etter utløpsdato. De ulike komponentene i en vaksine som skal blandes kan ha ulik holdbarhet, så alle komponenter må sjekkes. Det bør være rutine for regelmessig gjennomgang av vaksinelageret for fjerning av preparater som er gått ut på dato og rengjøring.
-
De fleste vaksiner tåler ikke frost. Frossen vaksine kan både miste effekt og forårsake bivirkninger. Vaksine som har vært utsatt for temperatur under +2 °C eller over +8 °C kan i noen tilfeller brukes, men dette må vurderes i hvert enkelt tilfelle. Folkehelseinstituttet gir gjerne råd i slike spørsmål. Spørsmålene kan rettes til farmasøyt i telefontiden.
-
Frysetørkede vaksiner bør brukes så snart de er ferdig oppblandet.
-
Noen preparater, som BCG og tuberkulin, må beskyttes mot lys.
Destruksjon
Vaksiner er legemidler, og levende vaksiner utgjør smitterisiko. Vaksiner skal derfor håndteres som spesialavfall til forbrenning. Kommunehelsetjenesten bør ha egne retningslinjer for behandling av legemidler til destruksjon. Vaksinerester, utgåtte vaksiner o.l. kan destrueres i kommunens system eller leveres apotek.
Klargjøring av vaksinen
Vaksiner bør ha værelsestemperatur før de injiseres. Ved å rulle hetteglasset/sprøyten (helst horisontalt) mellom hendene tempereres vaksinen raskt, samtidig som den blir godt ristet uten skumdannelse. Det frarådes å la vaksinepakninger stå utenfor kjøleskap i lengre tid.
Vaksiner som består av tørrstoff og oppløsningsvæske skal blandes like før bruk. Oppbevaring av vaksine opptrukket i plastsprøyte medfører risiko for at aktivt stoff fester seg til plasten og ikke blir injisert. I kombinasjonsvaksiner kan komponenter som skal blandes like før bruk få nedsatt effekt hvis de blandes for tidlig.
Ferdigfylte sprøyter inneholder en luftboble for å hindre at vaksine renner ut under transport og lagring, og for at hele mengden injeksjonsvæske skal tømmes under injeksjonen. Det har vært hevdet at injeksjon av en luftboble fører til mindre siving av blod og blåmerker, men studier har ikke vist at det er tilfelle [5]. Det er ikke nødvendig å fjerne luftboblen i ferdigfylte sprøyter før injeksjon. Sprøyter som trekkes opp før bruk bør tømmes for luft før injeksjon.
Valg av injeksjonssted
De vanlig brukte stikkstedene er valgt med tanke på minst mulig risiko for å skade større nerver og blodkar under injeksjonen, minst mulig smerte ved stikket (ikke for god innervasjon) og minst mulig irritasjon på stikkstedet etterpå (utenfor bleieområdet for småbarn, lite bevegelse og friksjon). Riktig stikksted har større betydning for intramuskulære injeksjoner enn for subkutane. Vurder om du må bytte stikksted ved hevelse, inflammasjon eller skade i huden. Man bør ikke sette vaksine i en fersk tatovering (nyere enn 1 md) og heller ikke få utført tatovering i et nyvaksinert område (nyere enn 1-2 md). Det er usikkerhet knyttet til hvorvidt vaksinering i en tatovering faktisk innebærer noen økt bivirkningsrisiko, men ut fra et føre-var-prinsipp anbefales det å helst unngå vaksinering i en tatovering uansett hvor gammel den er. Hvis mulig bør motsatt arm brukes. Dersom begge armer er dekket av tatoveringer kan man eventuelt vaksinere i et område uten pigment inne i tatoveringen, og som siste utvei vaksinere i selve tatoveringen
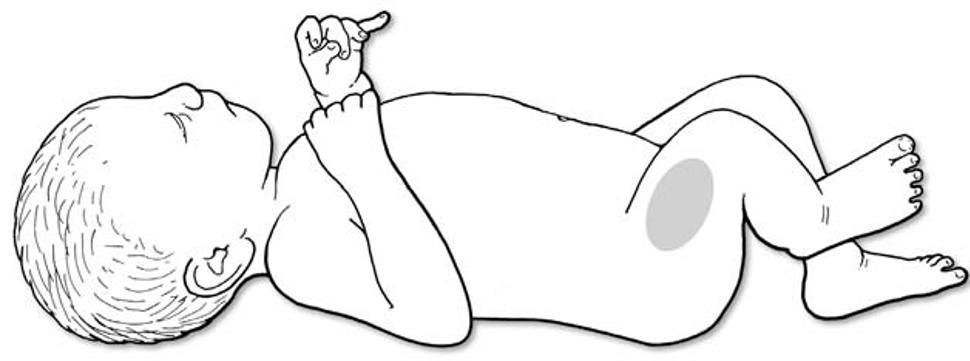
|

|
Figur 1. Injeksjonssted for intramuskulære injeksjoner for barn og voksne (ill. Kari C. Toverud CMI (sertifisert medisinsk illustratør)
Intramuskulære injeksjoner settes vanligvis i deltamuskelen på ikke-dominant arm, dvs. armen personen ikke skriver med. Deltamuskelen er for liten til å være egnet injeksjonssted for de minste barna, men pleier å være grei for barn over 12-18 måneder. Selv hos voksne har ikke muskelen plass til større volum enn ca. 1 ml per injeksjon, derfor injiseres vanligvis ikke immunglobuliner, antibiotika etc. i deltoidmuskelen. Det er viktig å holde seg til riktig område for å unngå å treffe nerver, blodkar eller sener. Likevel kan gjentatte injeksjoner på samme sted føre til langvarige smerter.
Dersom det er behov for å sette flere vaksiner i samme arm eller lår, bør de settes med ca. 2,5 cm avstand mellom stikkstedene. Utover dette er det ingen begrensning på hvor mange vaksiner som kan gis på samme besøk.
Til intramuskulære injeksjoner for barn under 12-18 måneder anbefales midtre tredjedel av lårets lateralside, men deltoidmuskelen bør benyttes hos barn som har begynt å gå. Det er plass til stort vaksinevolum i muskelen som går langs hele lårets lengde lateralt. Det har aldri vært rapportert nerveskade i forbindelse med dette stikkstedet, og det er ingen store nerver eller blodkar i nærheten. Selv for uerfarne vaksinatører er det teknisk enkelt å stikke der. Det er vanskelig å gjøre noe galt så lenge nålen ikke stikkes forbi femur. Selv hos 3-4-åringer er det observert mindre lokalreaksjoner til DTP-vaksine injisert i låret enn i deltamuskelen [6]. På grunn av en viss risiko for smertefull lokalreaksjon etter enhver vaksine, anbefales det likevel ikke å injisere vaksine i underekstremiteter hos barn som er så store at de er avhengige av å gå selv. Det frarådes å injisere vaksine i glutealregionen fordi det gir dårligere immunrespons og dessuten medfører en viss risiko for nerveskade hos små barn.
Det anbefales å injisere alle aluminiumsholdige vaksiner intramuskulært for å redusere risikoen for store lokalreaksjoner [7;8]. Også tendensen til granulomdannelse er høyere i subkutant fettvev enn i muskelvev [9].
Subkutan injeksjon kan settes mange ulike steder på kroppen. For vaksiner er det vanlig å velge overarm for alle aldersgrupper.
Intrakutan injeksjon er mest aktuelt for BCG og PPD tuberkulin. Injeksjonsstedet for PPD er dorsalsiden av overarm. BCG skal injiseres omtrent midt på overarmen, ved festet for deltoidmuskelen. Hvis intrakutan injeksjon av andre vaksiner er aktuelt, anbefales vanligvis området over deltamuskelen.
Valg av kanyle
Til intramuskulær injeksjon er det viktig at kanylen er lang nok, slik at vaksinen ikke settes subkutant [7;10]. Det er ikke vesentlig vondere å bli stukket gjennom huden med en tykkere kanyle enn en tynnere, for alle injeksjonskanyler er skarpe. Med tynnere kanyle blir det høyere trykk på vaksinestrålen. Det kan øke både smerten under injiseringen og mikrotraumatiseringen i vevet.
Vaksinatøren må velge en kanyle som er lang nok til å sikre at vaksinen kommer dit den skal. Det kan være enklere å styre en kanyle som ikke er stukket inn i hele sin lengde enn en som er stukket inn til ansatsen.
Til intramuskulær og subkutan injeksjon er det tre aktuelle kanylestørrelser:
- Grønn: 0,8 x 40 mm
- Blå: 0,6 x 25 mm
- Orange: 0,5 x 25 mm
Kanyle velges ut fra størrelsen og kroppsvekten til den som skal vaksineres.
Det er sjelden nødvendig å skifte fra opptrekkskanyle til injeksjonskanyle (unntatt for intrakutane injeksjoner, der kanylen er for tynn til å brukes som opptrekkskanyle). Skifte av kanyle påvirker ikke forekomsten av lokalreaksjoner.
Til intrakutan injeksjon brukes fingradert sprøyte (1 ml sprøyte inndelt i hundredels ml) og kanyle på 0,5 x 16 mm eller mindre. Det anbefales å bruke grovere opptrekkskanyle. For å få fylt kanylen og dødrommet i sprøyten må det trekkes opp minst 0,05 ml ekstra av injeksjonsvæsken.
Overflatebedøvelse?
Overflatebedøvelse anbefales generelt ikke, men kan være aktuelt i forbindelse med subkutane og intramuskulære vaksiner til barn eller voksne som gruer seg, har sprøyteskrekk eller som ofte gjennomgår stikkprosedyrer.
Ved vaksinasjon av barn som er innlagt på sykehus, for eksempel nyfødte og premature barn før hjemreise, kan sykehusets rutiner for smertelindring ved stikkprosedyrer følges.
Det forventes generelt ikke noen negativ påvirkning av vaksineeffekt der det er brukt lokalanestetika, og dette er undersøkt for flere vaksiner. For BCG-vaksine (intrakutan stikkprosedyre) bør imidlertid lokalbedøvende legemidler som lidokain eller lidocain-prilocain (krem eller plaster) unngås. Dette er fordi virkestoffene har antibakteriell effekt som teoretisk kan gi risiko for interaksjon med de i BCG-vaksine (levende svekkede bakterier).
Smerteopplevelse kan ikke nødvendigvis unngås ved bruk av overflatebedøvelse alene. Overflatebedøvelse tar ikke bort smerte dypt i vevet, det kan være vanskelig for foresatte å applisere det på riktig sted slik at det virker, og plaster kan være vondt å ta av. Lidocain-prilocain-plaster skal sitte på lenge og kan føre til at huden blir oppbløtt, men virkningen varer også lenge [11] og det kan brukes til spedbarn [12]. For større barn og voksne er kuldespray et alternativ [13;14]. Tid til forberedelse, rolige omgivelser, støtte fra trygge voksne, avledning og bruk av sukkervann/amming for de minste barna, vil også ha innvirkning på barnets totale opplevelse av vaksinering
Huddesinfeksjon?
De fleste vaksinene skal injiseres. Injeksjon er en aseptisk prosedyre, derfor kreves sterilt utstyr. Det er ikke dokumentert at huddesinfeksjon før subkutane og intramuskulære injeksjoner reduserer infeksjonsrisikoen. Desinfeksjon før vaksinasjon er derfor vanligvis ikke nødvendig. Om huddesinfeksjon (med alkohol ≥ 70%) brukes, må huden tørke ca 20-30 sekunder før injeksjonen settes. Engangs desinfeksjonstørk kan benyttes forutsatt at de er tilstrekkelig fuktige. Levende vaksiner kan inaktiveres av desinfeksjonsmidlet, derfor er det spesielt viktig at huden er helt tørr før levende vaksiner injiseres.
Begrunnelse
I forbindelse med gjennomføring av koronavaksinasjon i 2021 ble huddesinfeksjon med alkohol ≥70% innført som et som et generelt råd ved vaksinasjon ut fra et føre-var-prinsipp. Fra juli 2023 er anbefalingene endret tilbake til det som gjaldt før koronapandemien. Nedenfor oppsummeres kort begrunnelsen for endringen. Vurderingene er basert på; publikasjoner om effekt av desinfeksjon på infeksjonsrisiko etter vaksinasjon og andre injeksjoner, praksis og begrunnelser i enkelte andre vestlige land, forekomst av meldte infeksjonstilfeller etter vaksinasjon i Norge, generelle hygieneforhold og rutiner knyttet til vaksinasjonsvirksomhet i Norge, samt mulige ulemper ved desinfeksjon i praktisk gjennomføring av vaksinasjon.
Frem til 2021 var desinfeksjon ikke anbefalt før vaksinasjon i Norge. Dette i tråd med WHO sin veileder for injeksjoner og relaterte prosedyrer der desinfeksjon før vaksiner ikke anbefales (1,2).
Flere europeiske land, deriblant Sverige, Finland og Storbritannia, praktiserer at det vanligvis ikke er behov for desinfeksjon før vaksinasjon om hudoverflaten er synlig ren (3).
Canadas Drug and Health Technology Agency (CATDTH) publiserte i 2020 en kunnskapsoppsummering som så på klinisk effekt av desinfeksjon av hud før vaksinasjon (4). De fant kun en randomisert kohortstudie som så på forekomst av lokale infeksjonstegn med eller uten desinfeksjon hos barn under 18 år. Studien viste ingen forskjell i forekomst av lokale hudreaksjoner ila 14 dager etter vaksinasjon i de to kohortene, men studien var for liten til å sammenligne faktisk forekomst av infeksjon (5).
Til sammenligning viser flere studier at subkutan administrasjon av insulin uten huddesinfeksjon ikke gir økt risiko for infeksjon (6;7).
Alkoholdesinfeksjon har vist å redusere antall bakterier på huden (8), men det finnes ikke data som tilsier at desinfeksjon reduserer infeksjonsfaren ved subkutan- eller intramuskulær-injeksjon.
Det er beskrevet sjeldne tilfeller av cellulitt og andre infeksjoner etter vaksinasjon, både i utenlandske helseregistre og som publiserte kasusrapporter, men det foreligger ikke data som tilsier årsakssammenheng mellom infeksjon og fravær av huddesinfeksjon før vaksinasjon (9;10).
Folkehelseinstituttet har gjort uttrekk og gjennomgang av alle norske vaksinebivirkningsmeldinger innrapportert av helsepersonell til Legemiddelverkets bivirkningsdatabase fra 2008 til desember 2022 for vaksiner gitt i barnevaksinasjonsprogrammet i aldersgruppen 0 til og med 16 år. Vaksinene som inngår i barnevaksinasjonsprogrammet ble inkludert i gjennomgangen, med unntak av BCG og rotavirusvaksine. I gjennomgangen av disse meldingene ble det ikke avdekket noen høyere forekomst av meldinger om infeksjoner før huddesinfeksjon ble innført sammenlignet med etter at det ble innført. Bivirkningsregisteret inneholder imidlertid kun et lite antall hendelser etter vaksinasjon, og det er ofte begrensede kliniske opplysninger i meldingene. Uttrekket er derfor kun egnet til å gi et inntrykk av hva som meldes og gir ingen fullstendig oversikt over mulige infeksjoner etter vaksinasjon. Les mer om meldesystemet for vaksinebivirkninger i Norge i Bivirkninger etter vaksinasjon (Vaksinasjonsveilederen for helsepersonell)
Ut fra kjennskap Folkehelseinstituttet har med vaksinasjonspraksis i Norge, følges vaksinasjonsrutiner med høy hygienestandard. Tilbakemeldinger fra helsepersonell som vaksinerer barn, kan tyde på at forhold ved desinfeksjonsprosedyren som kjølig swab mot huden og lukt fra desinfeksjonsmiddelet kan gi økt uro og engstelse, i tillegg til at selve prosedyren tar lengre tid.
Konklusjon
Gjennomgang av data fra bivirkningsovervåkningen i Norge har ikke avdekket noen høyere forekomst av meldinger om infeksjoner før huddesinfeksjon ble innført sammenlignet med etter at det ble innført. Det er begrenset med forskningsdata for denne problemstillingen, men det foreligger ikke dokumentasjon på at desinfeksjon før vaksinasjon reduserer risikoen for infeksjon. Dette, sett sammen med annen forskning på infeksjonsrisiko etter subcutane- og intramuskulære injeksjoner, taler så langt for at det ikke rutinemessig er behov for desinfeksjon før vaksinering når vaksinasjon gjennomføres med gode rutiner under hygieniske forhold. Dette er også i henhold til WHOs anbefalinger.
Referanser
- World Health Organisation. WHO best practices for injections and related procedures toolkit: WHO [cited]. Available from: https://www.who.int/publications/i/item/9789241599252
- Yvan Hutin, Anja Hauri. Best infection control practices for intradermal, subcutaneous,and intramuscular needle injections. Bull. World Healt Organ. 2003; 81(7): 491–500
- Att förebygga vårdrelaterade infektioner. Socialstyrelsen; 2006.
- Dulong C, Brett K, Argáez C. CADTH Rapid Response Reports. In: Skin Preparation for Injections: A Review of Clinical Effectiveness, Cost-Effectiveness and Guidelines. Ottawa (ON): Canadian Agency for Drugs and Technologies in Health Copyright © 2020 Canadian Agency for Drugs and Technologies in Health.; 2020.
- Wong H, Moss C, Moss SM, Shah V, Halperin SA, Ito S, et al. Effect of alcohol skin cleansing on vaccination-associated infections and local skin reactions: a randomized controlled trial. Hum Vaccin Immunother 2019;15(4):995-1002. DOI: 10.1080/21645515.2018.1553474
- Yoshida Y, Sumikawa M, Sugimori H, Yano R. Factors That Affect Symptoms of Injection Site Infection among Japanese Patients Who Self-Inject Insulin for Diabetes. Healthcare (Basel) 2021;9(4). DOI: 10.3390/healthcare9040402
- Frid A, Hirsch L, Gaspar R, Hicks D, Kreugel G, Liersch J, et al. New injection recommendations for patients with diabetes. Diabetes Metab 2010;36 Suppl 2:S3-18. DOI: 10.1016/s1262-3636(10)70002-1
- Reichel M, Heisig P, Kohlmann T, Kampf G. Alcohols for skin antisepsis at clinically relevant skin sites. Antimicrob Agents Chemother 2009;53(11):4778-82. DOI: 10.1128/aac.00582-09
- Cook IF. Best vaccination practice and medically attended injection site events following deltoid intramuscular injection. Hum Vaccin Immunother 2015;11(5):1184-91. DOI: 10.1080/21645515.2015.1017694
- Cook IF. Sepsis, parenteral vaccination and skin disinfection. Hum Vaccin Immunother 2016;12(10):2546-59. DOI: 10.1080/21645515.2016.1190489
Se for øvrig tekst i Smittevernveilederens kapittel Basale smittevernrutiner i helsetjenesten: Desinfeksjon av hud.
Injeksjonsteknikk
Korrekt injeksjonsteknikk kan være avgjørende for at vaksinen skal ha den ønskede effekt. Vaksiner som skal gis intracutant (i.c.) eller intramuskulært (i.m.), kan miste mye av effekten hvis de injiseres subkutant (s.c.). Dessuten kan lokale bivirkninger bli mer uttalt ved feil injeksjonsdybde. Spesielt hvis det skulle oppstå en uønsket hendelse etter vaksinasjon, er det godt å kunne vise til at korrekte prosedyrer er fulgt.
Ved intramuskulær injeksjon skal huden over stikkstedet strammes for å sikre at kanylen kommer godt inn i muskelen. Kanylen settes inn med 90º vinkel på huden. Dersom kanylen treffer bein drar du den litt ut igjen. Injiser vaksinen og lukk den inne i muskelen ved å trekke kanylen ut før du slipper strammegrepet på armen.
Forholdsvis langsom injeksjon (f. eks. 10 sekunder) gir vanligvis mindre smerte enn rask injeksjon. For urolige småbarn bør imidlertid injeksjonen gjøres så raskt at ikke barnet spreller og nålen forskyver seg eller glir ut før vaksinen er inne. Bevegelse av kanylespissen i vevet kan gi bloduttredelser og kan være mer ubehagelig enn rask injeksjon.
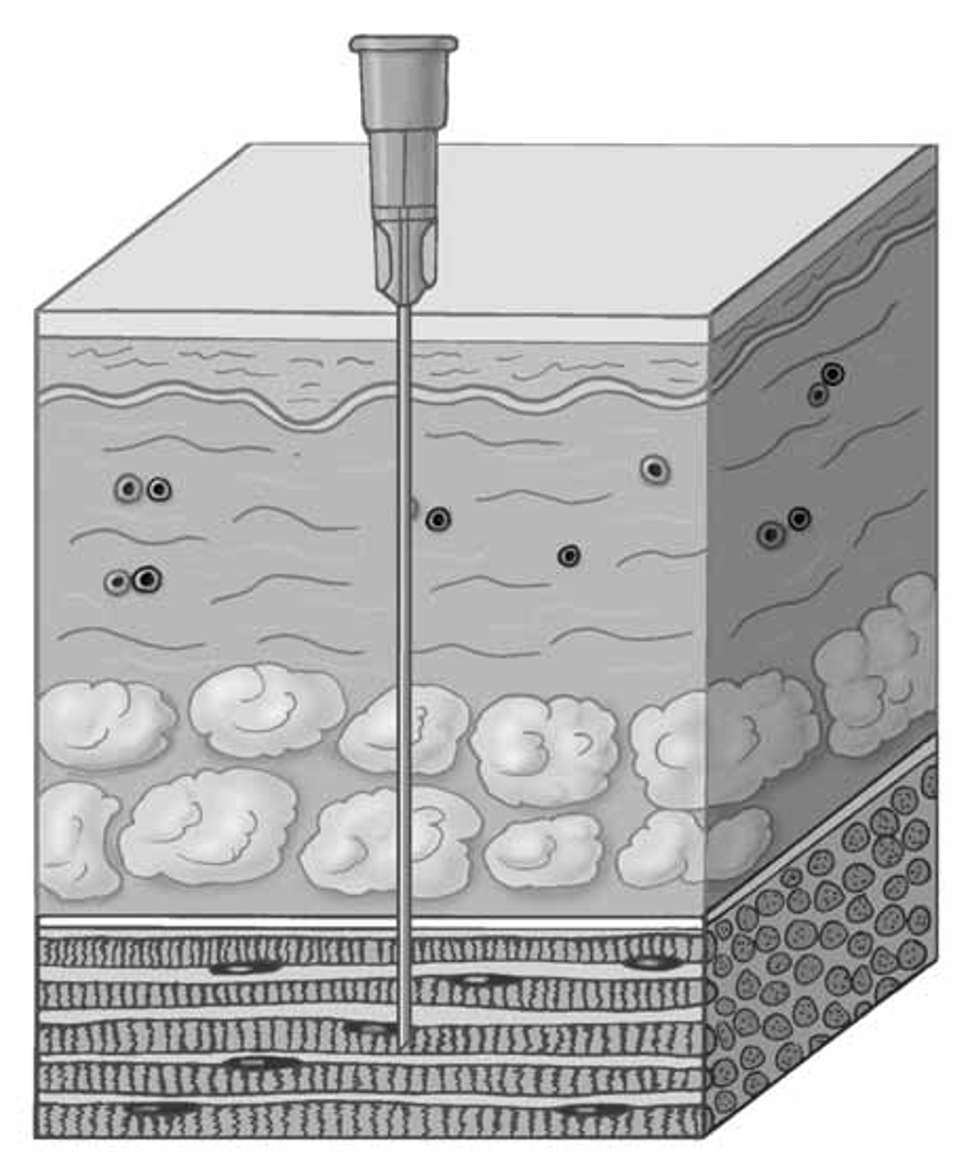
Figur 2. Injeksjonsdybde (ill. Kari C. Toverud CMI (sertifisert medisinsk illustratør)
- Intramuskulær injeksjon (plakat)
Ved subkutan injeksjon skal huden ved stikkstedet klemmes sammen, slik at huden løftes opp fra muskelen under. Kanylen settes inn med 90º vinkel på huden.
Ved intrakutan injeksjon legges kanylen i 10-15 graders vinkel mot huden med kanyleåpningen opp (for å unngå at vaksinen sprer seg ned i underhuden) og stikkes inn i øverste hudlag, så grunt at kanylespissen kan skimtes gjennom huden. Hele dosen injiseres. Ved korrekt intrakutan injeksjon dannes en 8-10 mm stor papel. Papelen bør ikke klemmes eller masseres, men en bomullsdott kan legges på uten trykk hvis det siver blod. Papelen forsvinner etter 5-10 minutter.
Aspirasjon?
Ingen vaksiner skal injiseres i blodårer. Det anbefales likevel ikke å aspirere før intramuskulær- og subkutan vaksineinjeksjon forutsatt at vaksinen settes på riktig sted [2;15;16]. Vaksinasjon på riktig injeksjonssteder (lårets for- eller lateralside hos de minste barna og deltamuskelen (hos større barn og voksne) medfører ikke risiko for å injisere intravenøst fordi det ikke er noen store blodkar på disse stedene. For at aspirasjon skal være nyttig må man aspirere i 5-10 sekunder. Aspirasjon kan føre til at vaksinasjonen oppleves mer smertefull fordi det tar lenger tid å gi vaksinen, spesielt hvis barnet beveger seg og det blir bevegelse av nålen i vevet. I tillegg kan økt smerte føre til større risiko for feilvaksinasjon hvis barnet beveger seg under injeksjonen og nålen glipper ut slik at barnet får ikke hele mengden med injeksjonsvæsken [16].
Avslutning av injeksjon
Blodsiving reduseres med et fast trykk med en bomullsdott på stikkstedet når nålen er trukket ut. Det har liten hensikt å massere stikkstedet etterpå. Etter injeksjon bør all videre håndtering av skarpt utstyr gjøres med én-håndsteknikk [17].
Observasjon
Observasjon i 20 minutter er vanlig rutine etter injeksjoner. Det gjelder for alle typer injeksjonspreparater, også vaksiner, uansett hvilken dose som er gitt og hvilken injeksjonsmåte som er brukt. Hensikten med observasjonstiden er at den nyvaksinerte er i nærheten av et ansvarlig menneske som vet hvem som skal varsles og hvordan førstehjelp skal gis ved:
- Allergisk reaksjon
- Vasovagal reaksjon
- Blødning
I noen tilfeller foregår observasjonen under den videre konsultasjonen inne hos helsesykepleier eller lege. Slik ekstra tett observasjon er særlig hensiktsmessig for personer som har hatt, eller mistenkes for å ha hatt, reaksjon kort tid etter tidligere vaksinasjon. Det er vanligere at den nyvaksinerte får sitte på venterommet med beskjed om å si fra hvis noe er galt. Ved vaksinasjon av skoleelever kan observasjonen skje enten i klasserommet eller ved helsesykepleiers kontor, avhengig av romplassering og andre praktiske forhold.
Anbefalte observasjonstider:
- Standard observasjonstid: 20 minutter
- Personer med økt risiko for straksallergisk reaksjon: 1 time
Les mer om:
- Vaksinasjon ved bruk av blodfortynnende medisiner
- Vaksinasjon ved blødersykdom (hemofili)
- Allergiberedskap generelt og for personer som bruker betablokkere og/eller ACE-hemmere
Allergiberedskap
Legen som er ansvarlig for vaksinasjonsvirksomheten har også ansvar for at det foreligger en lokal instruks for tiltak ved straksallergisk reaksjon. Instruksen skal beskrive hva som skal gjøres og hvem som har ansvar for videre observasjon, medikamentell behandling når det trengs, og for eventuell henvisning til neste nivå. Hva som ellers skal stå i instruksen, vil variere avhengig av forhold som avstand til lege, annet tilgjengelig personell, avstand til sykehus, og legens vurdering av hvordan det er hensiktsmessig å fordele oppgavene. Der det er lang vei fra vaksinasjonskontoret til lege eller sykehus, må det i forbindelse med instruksen besluttes om utstyr til intravenøs infusjon og medikamenter for videre behandling (antihistamin og hydrokortison til injeksjon) skal være tilgjengelig.
Alle injeksjoner kan føre til alvorlige allergiske reaksjoner, selv om dette er sjeldent. Mulige allergener i forbindelse med vaksinasjon er selve vaksineantigenet, sporstoffer fra dyrkingsmedier, sporstoffer fra produksjonen, fargestoffer, adjuvans (oftest aluminium), stabilisator (f.eks. gelatin), konserveringsmiddel (fenoxyetanol, annet), latex som kan finnes i emballasjen, og dessuten vaskemiddel (spesielt klorheksidin) og plaster. Det skal også ha forekommet allergi mot metall i sprøytespissen.
Alvorlige straksallergiske eller anafylaktiske reaksjoner forekommer svært sjelden. Antall tilfeller av anafylaksi etter vaksinasjon er beregnet til 1-10 per 1 million distribuerte vaksinedoser. I de sjeldne tilfellene av alvorlige allergiske vaksinereaksjoner er det viktig å ha beredskap for rask behandling [18-21]. Ha alltid adrenalin i beredskap ved vaksinasjon, og utstyr nok til å kunne gi gjentatte doser ved behov.
Standard observasjonstid: 20 minutter
De mest alvorlige reaksjonene kommer som regel raskt, derfor skal alle observeres i minst 20 minutter etter vaksinasjon.
Observasjonstid for personer med økt risiko for straksallergisk reaksjon: 1 time
Ved tidligere alvorlig straksallergisk/anafylaktisk reaksjon (uansett agens), er det økt risiko for straksallergisk reaksjon på nye stoffer. I slike sjeldne tilfeller anbefaler Folkehelseinstituttet at enhver vaksinasjon utføres under utvidet allergiberedskap, med lege til stede i huset og forlenget observasjonstid på 1 time.
Alvorlig straksallergisk reaksjon (astma, sirkulatorisk kollaps med sjokk, utbredt og langvarig urtikaria) på tidligere vaksinedose utgjør vanligvis kontraindikasjon mot gjentatt dose av samme vaksine. I spesielle tilfeller kan behandlende lege likevel velge å vaksinere under utvidet beredskap (god beredskap og forlenget observasjonstid på 1 time, i enkelte tilfeller vaksinasjon på sykehus). Ofte viser det seg at neste dose ikke gir nye reaksjoner.
Ved mistanke om alvorlig straksallergisk reaksjon:
- Gi straks adrenalin (1 mg/ml) i dose fra 0,1 ml (spedbarn) til 0,5 - 1,0 ml (voksne). Tommelfingerregel: 0,1 ml/10 kg kroppsvekt. (EpiPen jr. skal ikke brukes til barn under 15 kg). Det er ikke skadelig å gi adrenalin ved en ikke-allergisk reaksjon, og ved en generell allergisk reaksjon er det livsviktig å komme fort til. Adrenalindosen kan gjentas etter 10 minutter hvis pasienten ikke blir bedre, eller får økende symptomer etter forbigående bedring. Unngå for høy dosering hos personer med hypertensjon eller hjertesykdom. Høye doser øker blodtrykket og øker risikoen for hjertearytmier.
- Sørg for frie luftveier hos bevisstløs pasient.
- Tilkall hjelp, men la ikke pasienten være alene.
- Gi surstoff hvis det er tilgjengelig.
- Videre behandling avhenger av symptomer.
Det kan være vanskelig å skille mellom en anafylaktisk reaksjon og en vasovagal reaksjon i begynnelsesfasen, men det avklares vanligvis i forløpet videre. Hvis det virkelig er en anafylaktisk reaksjon med sirkulatorisk eller respiratorisk påvirkning, skal pasienten holdes under observasjon, også hvis det er god effekt av adrenalin, og spesielt hvis andre legemidler som antihistamin eller kortikosteroider er gitt. Symptomene kan blusse opp igjen når medikamentvirkningen avtar. Hvis forløpet bekrefter mistanken om alvorlig straksallergisk reaksjon, bør pasienten innlegges i sykehus til observasjon.
Vær ikke redd for å gi adrenalin - men bedring etter adrenalininjeksjon er ikke ensbetydende med at det har vært en straksallergisk reaksjon!
Se også opplæringskurs i praktisk anafylaksibehandling utviklet av Helse Vest:
Anafylaksibehandling av pasienter som står på betablokkere og/eller ACE-hemmere
Pasienter som bruker betablokkere og/eller ACE-hemmere har ikke økt risiko for anafylaksi etter vaksinasjon, men nyere forskning tyder på at disse pasientene kan ha økt risiko for alvorlig forløp dersom de skulle få anafylaksi [22-23]. Bakgrunnen for dette er at medikamentene kan føre til at disse pasientene ikke har like god effekt av adrenalin. Vaksinatør bør derfor være oppmerksom på at det ved en eventuell anafylaktisk reaksjon kan være behov for å gi gjentatte doser adrenalin.